【投稿/症例報告】ウパダシチニブによる関節リウマチ治療中に気管支肺炎をきたした1例

藤原清宏
なにわ生野病院呼吸器内科(〒556-0014 大阪府大阪市浪速区大国1-10-3)
A case of bronchopneumonia during rheumatoid arthritis treatment with upadacitinib
Kiyohiro Fujiwara
Department of Respiratory Medicine, Naniwa Ikuno Hospital, Osaka
Keywords:関節リウマチ,ウパダシチニブ,気管支肺炎/rheumatoid arthritis,upadacitinib,bronchopneumonia, Stenotrophomonas maltophilia
呼吸臨床 2024年8巻1号 論文No. e00183
Jpn Open J Respir Med 2024 Vol. 8 No. 1 Article No.e00183
DOI: 10.24557/kokyurinsho.8.e00183
受付日:2023年10月23日
掲載日:2024年1月22日
©️Kiyohiro Fujiwara. 本論文はクリエイティブ・コモンズ・ライセンスに準拠し,CC-BY-SA(原作者のクレジット[氏名,作品タイトルなど]を表示し,改変した場合には元の作品と同じCCライセンス[このライセンス]で公開することを主な条件に,営利目的での二次利用も許可されるCCライセンス)のライセンシングとなります。詳しくはクリエイティブ・コモンズ・ジャパンのサイト(https://creativecommons.jp/)をご覧ください。
66歳,女性。他の医療機関において関節リウマチのためウパダシチニブで治療されていた。気管支肺炎を発症したため,当院に救急搬送され入院治療を行った。尿中肺炎球菌抗原が陽性で,後日の喀痰培養検査で
Stenotrophomonas maltophiliaが検出され,同時感染と考えられた。ペニシリンアレルギーがあり,レボフロキサシンを投与した。入院後5日目まで,発熱が続き,胸部CTで肺炎像の遷延がみられたが,その後,改善した。ウパダシチニブの投与中は耐性菌による肺炎の発症に留意すべきである。
ヤヌスキナーゼ(JAK)はサイトカインや増殖因子のシグナル伝達経路を制御する細胞内チロシンキナーゼで,ウパダシチニブ(リンヴォック®)は選択的かつ可逆的にJAKを阻害し,関節リウマチ(RA)の病態に関与するシグナル伝達を阻害することによって,炎症性サイトカインの産生を抑制する。JAKにはJAK1,JAK2,JAK3およびTYK2(tyrosine kinase 2)の4つのアイソフォームがあり,ウパダシチニブはin vitroでの検討において他のアイソフォームと比較してJAK1を強く阻害したと報告されている。医薬品医療機器総合機構に報告されたウパダシチニブの副作用・感染症(2020年4月24⽇〜2022年8月15日までに収集)では,2,106症例のうち,帯状疱疹33例,ニューモシスチス・イロベチ肺炎20例,肺炎18例であり[1],肺感染症に留意すべきである。今回,ウパダシチニブ治療中のRA患者が肺炎球菌とStenotrophomonas maltophilia(S. maltophilia)による気管支肺炎をきたした症例を経験したので,文献的考察を含めて報告する。
症例:66歳,女性。
主訴:発熱,湿性咳嗽。
既往歴:24年前からRAのため肩関節痛,膝関節痛,手指関節痛,足趾関節痛があり,7年前から他医の整形外科にてRA治療中であった。おおよそ7年前から2年前までエタネルセプト,2年前から1年前までバリシチニブを投与していた。1年前からウパダシチニブ15mg/日の投与となり,RAの疾患活動性は落ち着いていた。骨粗鬆症に対しデノスマブの皮下注射を半年毎に施行され,整形外科で帯状疱疹ワクチンは接種されていたが,肺炎球菌ワクチンは接種されていなかった。
アレルギー歴:ペニシリンに対しI型アレルギー。
家族歴:特記事項はない。
生活歴:喫煙歴なし。飲酒歴なし。
職業歴:介護職。
処方薬:ウパダシチニブ,サラゾスルファピリジン,ボノプラザンフマル酸,酸化マグネシウム,アスコルビン酸,沈降炭酸カルシウム・コレカルシフェロール・炭酸マグネシウムチュアブル錠,ケトプロフェンテープ。
現病歴:10日前から咳嗽があり,入院当日夜間に39.8℃の発熱,悪寒,全身倦怠感があったため,救急要請し当院に搬送され入院となった。
入院時現症:身長157cm,体重43kg。意識清明。体温38.9℃。脈拍102/分,血圧128/78mmHg。呼吸音・清。心音は整で心雑音は聴取せず。SpO2 96%(室内気)。神経学的所見は異常なく,ばち指なし。下腿浮腫を認めなかった。
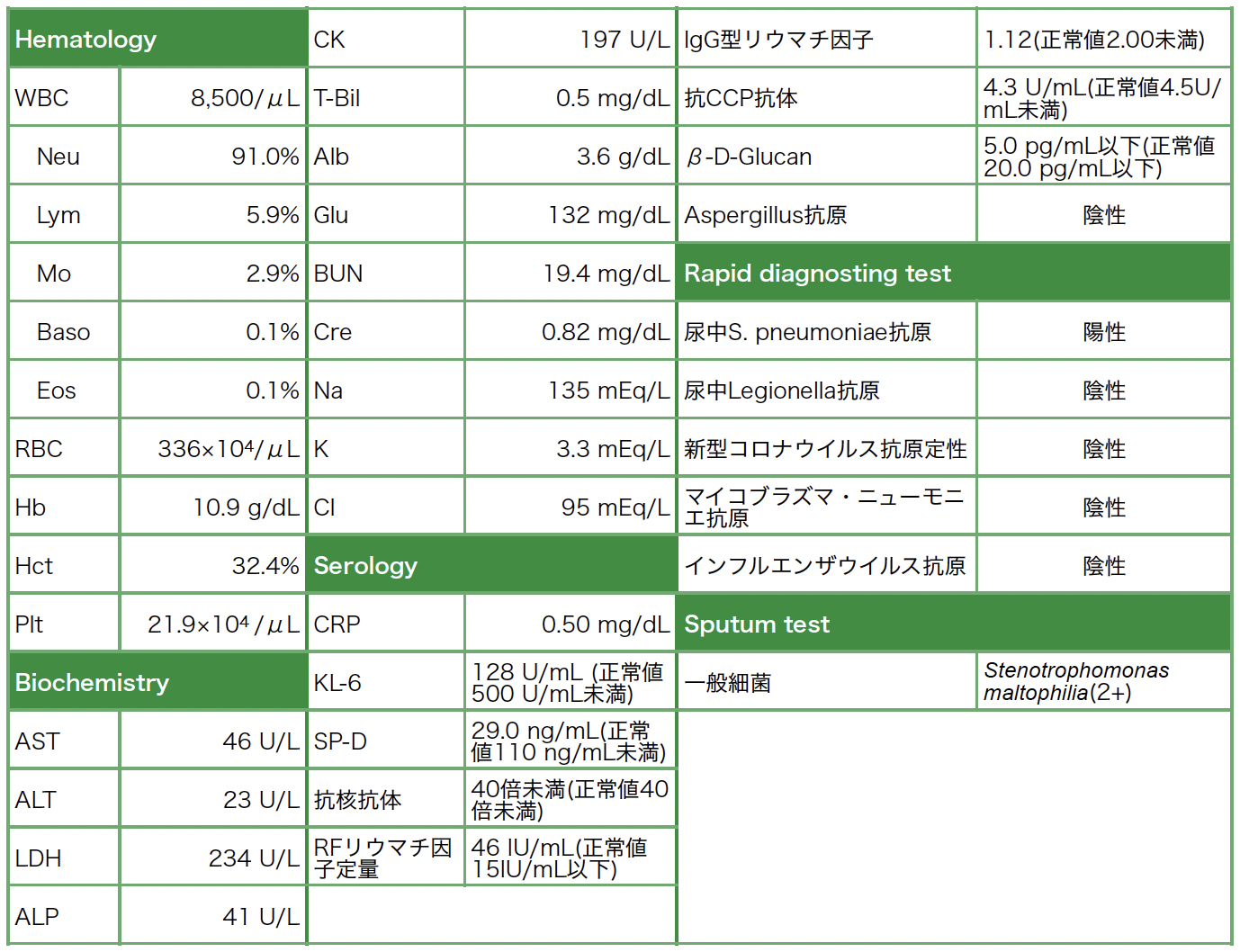
入院時の検査所見(表1):免疫学的検査では,抗核抗体40倍未満,RFリウマチ因子定量46U/mL(基準値15以下),抗CCP抗体4.3U/mL未満(基準値0〜4.4),β-D-グルカン5.0pg/mL未満(20.0以下)であった。迅速検査のうち,新型コロナウイルス抗原定性陰性,インフルエンザウイルス抗原陰性,尿中肺炎球菌抗原陽性,尿中レジオネラ抗原陰性,マイコプラズマ抗原陰性であった。
表1 入院時検査所見
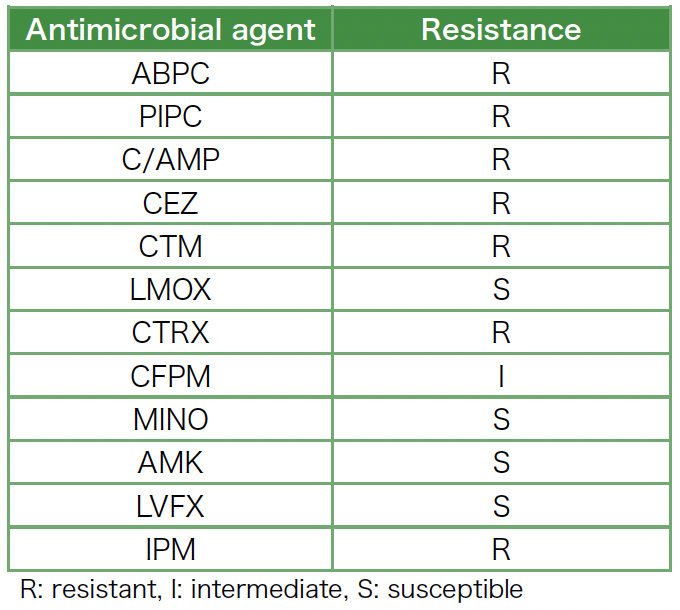
入院日の喀痰の塗沫検査ではグラム陰性桿菌2+,グラム陽性桿菌1+,グラム陽性球菌2+,グラム陰性球菌−であった。抗菌薬投与開始後の入院翌日ではグラム陰性桿菌1+,グラム陽性桿菌−,グラム陽性球菌1+,グラム陰性球菌−であった。後日の報告となった喀痰検査では一般細菌として,S. maltophiliaが検出され,感受性検査(表2)では,投与中のレボフロキサシンには感受性があった。抗菌薬投与開始後の入院翌日において,培養では肺炎球菌もS. maltophiliaも検出されなかった。
表2 Stenotrophomonas maltophilia薬剤感受性試験
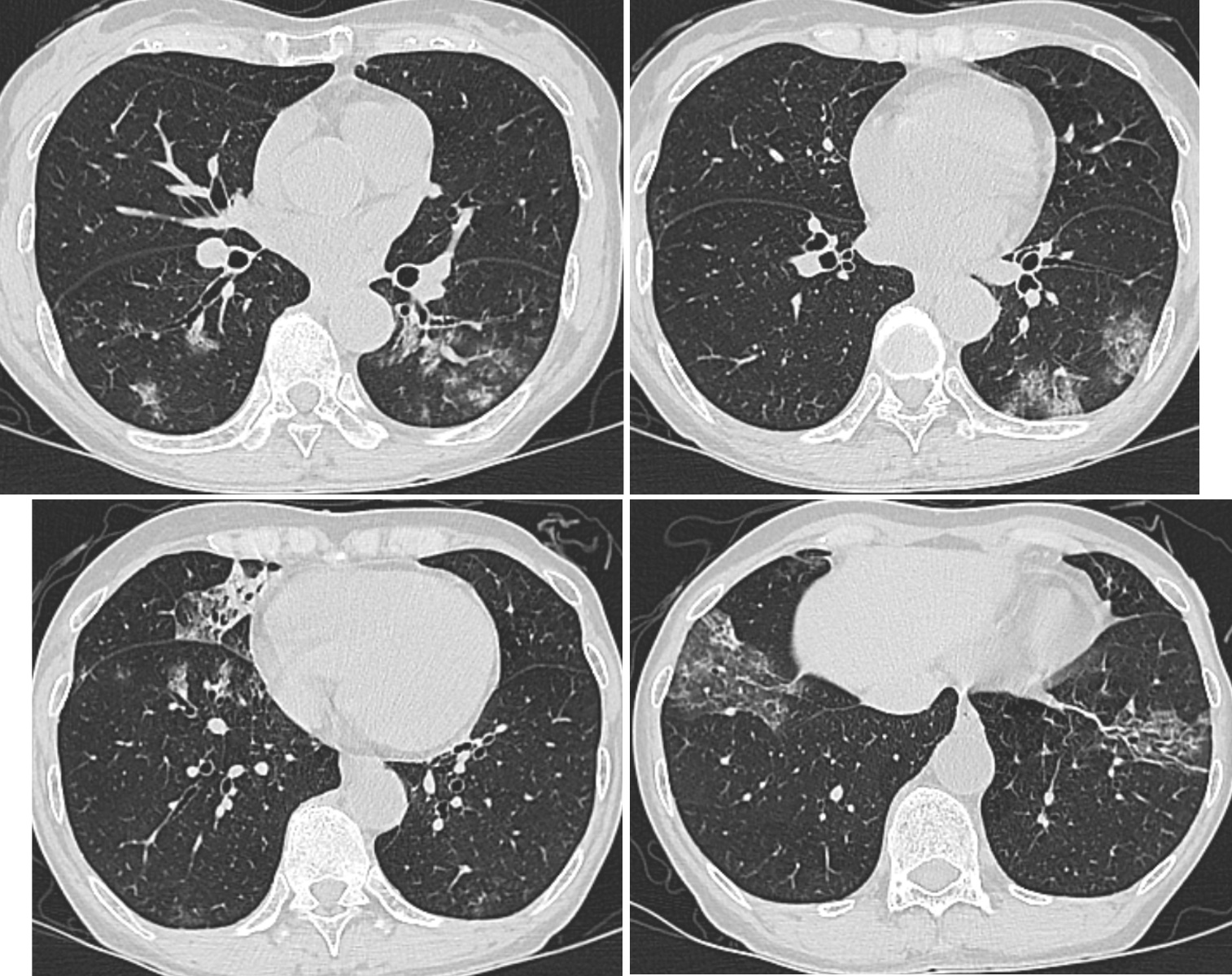
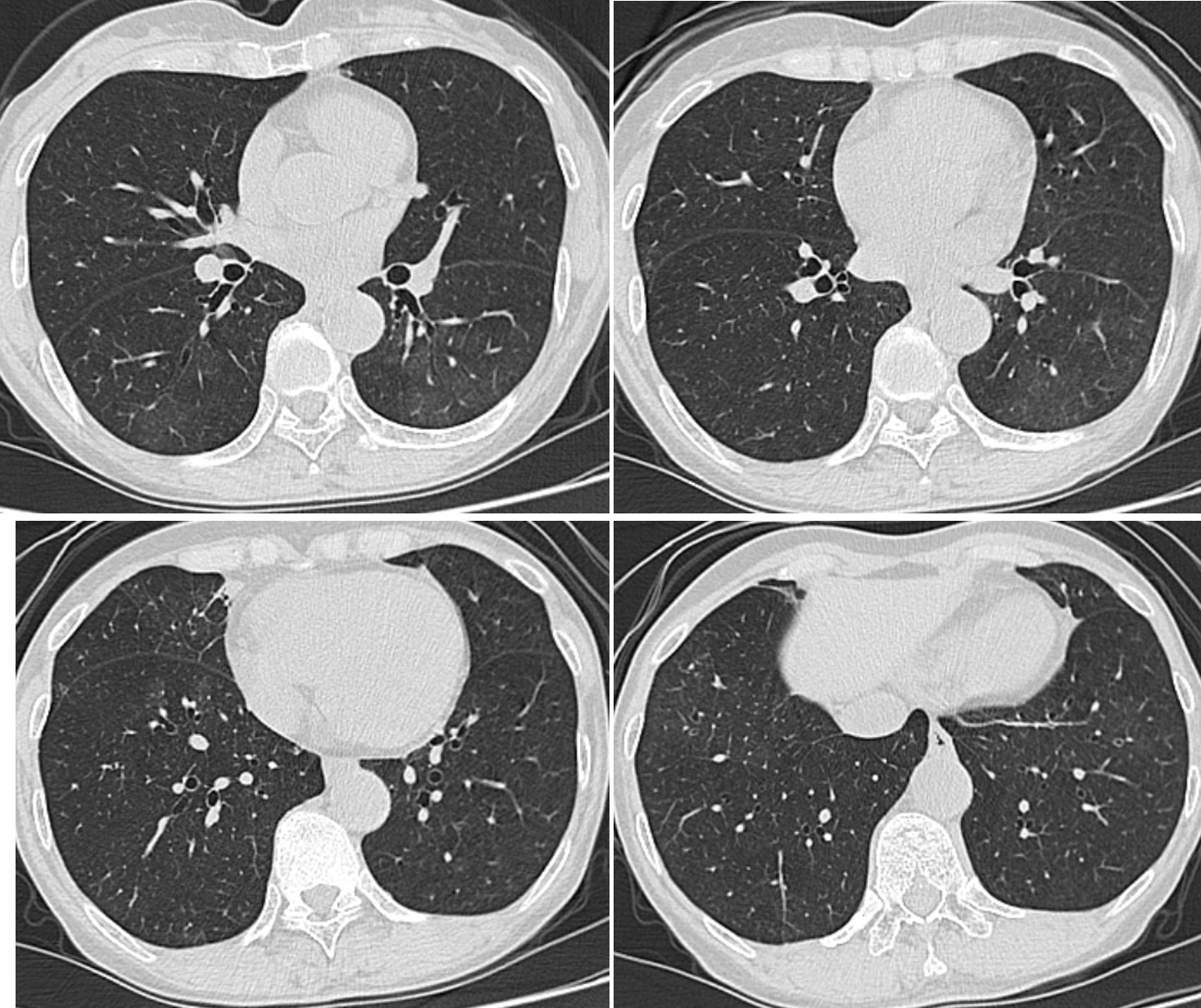
入院時の胸部CT像(図1):両側下葉,右中葉に気管支に沿ったコンソリデーションとその周囲にすりガラス陰影を認め,下葉背側に軽度のすりガラス陰影がみられた。気管支肺炎と診断した。
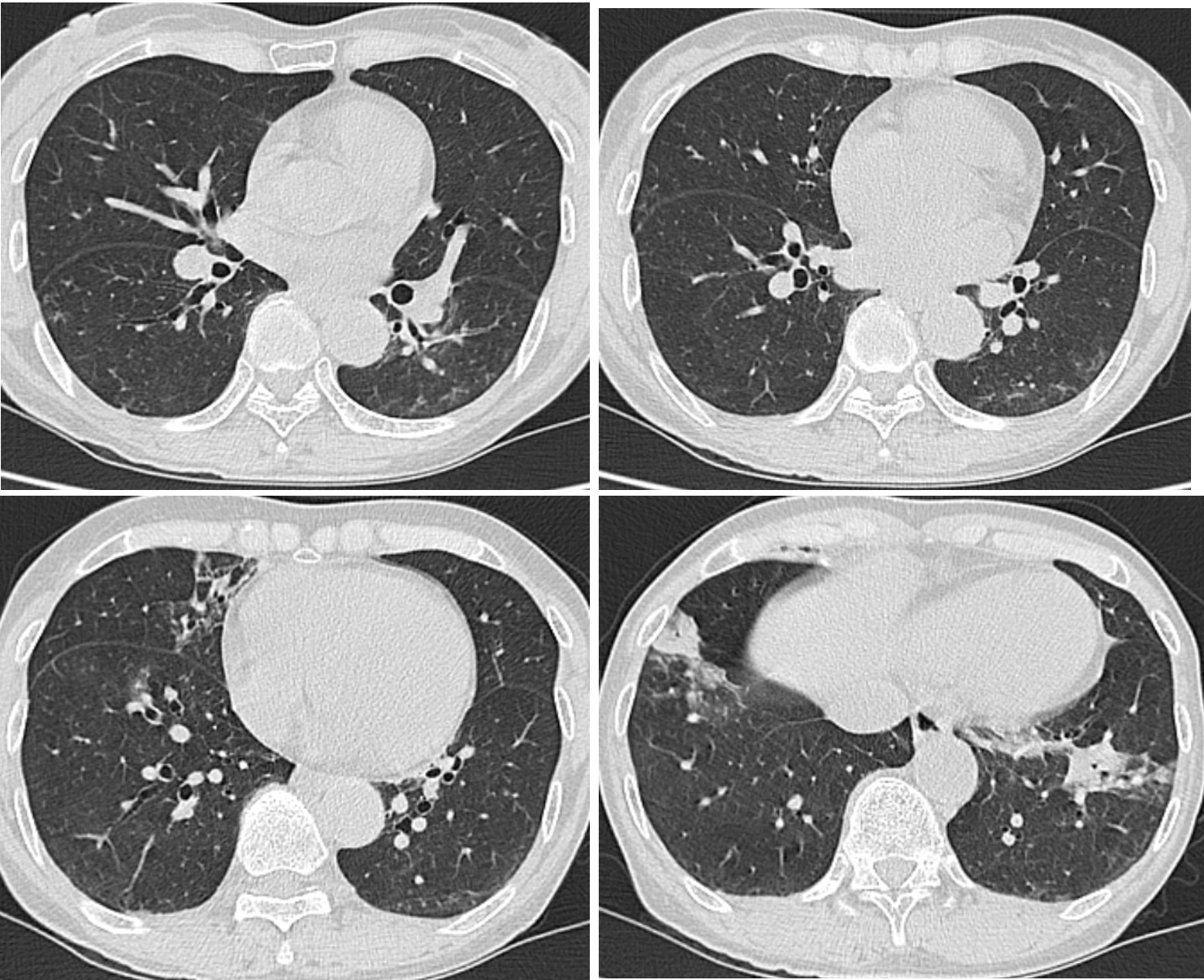
図1 入院時の胸部CT像
両側下葉,右中葉に気管支に沿ったコンソリデーションとその周囲にすりガラス陰影を認め,下葉背側に軽度のすりガラス陰影がみられた。気管支肺炎と診断した。
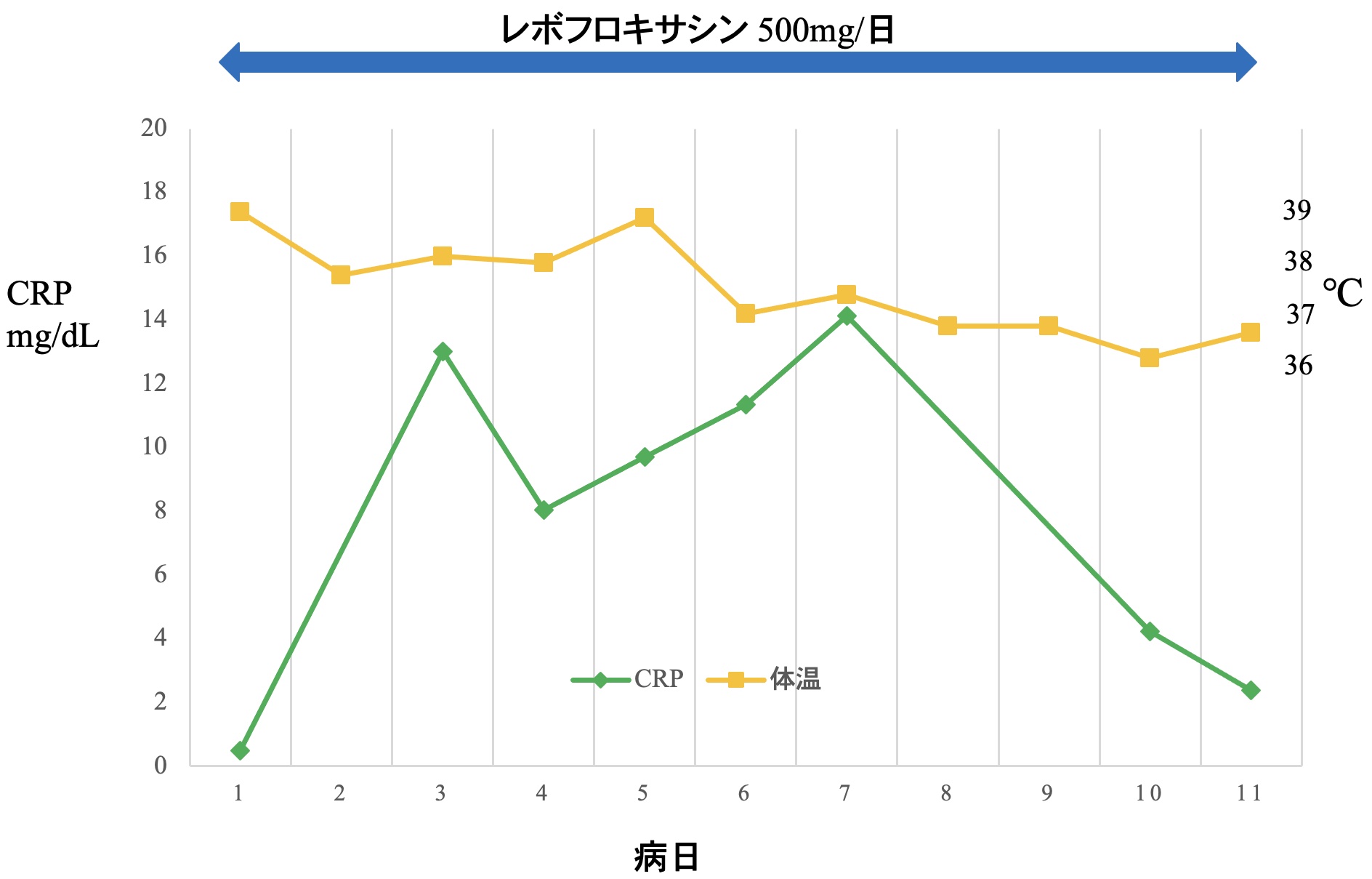
入院後経過(図2):ペニシリンにアレルギーがあったため,β-ラクタム系抗菌薬の投与は差し控え,レボフロキサシン500mg/日で点滴を開始した。ウパダシチニブは入院時より中止した。図3に示したように,入院後4日目の胸部CT像では,両側下葉に認められたコンソリデーションは改善していたが,右中葉のコンソリデーションは拡大し,両側下葉背側のすりガラス陰影は斑状に拡大し,気管支肺炎が遷延していることが確認された。呼吸状態は室内気でSpO2 96%程度あり,安定していたが,体温は38℃前後で推移し,入院後5日目には38.6℃にまで上昇が認められた。CRPもいったん下降していたが,入院後5日目から再上昇した。後日判明した喀痰培養検査で,S. maltophiliaが検出され,レボフロキサシンに感受性があったため,継続して投与した。入院後7日目から体温は36℃台となり,咳嗽は軽減し,入院後10日目にはCRPの下降を認め,入院後11日目に退院した。入院から20日目の胸部CT像(図4)では気管支肺炎はおおむね消退していた。
図2 入院後経過
図3 入院後4日目の胸部CT像
両側下葉に認められたコンソリデーションは改善していたが,右中葉のコンソリデーションは拡大し,両側下葉背側のすりガラス陰影は斑状に拡大している。
図4 入院後20日後の胸部CT像
気管支肺炎の肺炎像はおおむね消退している。
ウパダシチニブ(リンヴォック®)は選択的かつ可逆的にJAKを阻害し,関節リウマチの病態に関与するシグナル伝達を阻害することによって,炎症性サイトカインの産生を抑制する。したがって,感染症の発症に留意しつつ,投与すべきであろう。ニューモシスチス肺炎の危険因⼦として⾼齢,肺合併症,副腎⽪質ステロイド投与,糖尿病,末梢⾎リンパ球減少などが挙げられ,危険因子を複数有する患者ではトリメトプリム・スルファメトキサゾール(ST合剤)などによるニューモシスチス肺炎の発症抑制に留意すべきであるといわれている[1]。また,ウパダシチニブ投与中に帯状疱疹の発症が副作用として報告されており,ワクチン接種が勧められている[1]。さらに,自験例から肺炎球菌ワクチンについても推奨すべきと考えられた。日本感染症学会の「6歳から64歳までのハイリスク者に対する肺炎球菌ワクチン接種の考え方(第2版)」において,免疫抑制薬投与中の65歳以下の自己免疫疾患患者に対しては23価肺炎球菌莢膜ポリサッカライドワクチン(PPSV23)の接種が望ましいが,免疫抑制薬が肺炎球菌ワクチンの免疫原性を減弱する可能性に注意が必要であるとしている[2]。
気管支肺炎の進展については,病原体は最初に主として細気管支に浸潤し,小葉中心性の結節と分岐状陰影を呈する[3]。コンソリデーションは当初は細気管支周囲にみられるが,進行すると小葉,亜区域性,もしくは区域性に広がる。通常,多発し斑状であるが,区域の境界を超えることはないとされている[3]。自験例では,尿中肺炎球菌抗原が陽性で,喀痰培養でブドウ糖非発酵グラム陰性桿菌のS. maltophiliaが検出され,同時感染と考えられ,両者からなる気管支肺炎と診断した。肺炎球菌が培養で検出されなかった原因は明らかにできなかったが,検体採取後から処理までの時間,検体の保存状況,または肺炎球菌が自己融解酵素を分泌したためなどが考えられた。
Pathmanathanら[4]は,S. maltophiliaが検出された場合,緑膿菌など複数の病原体が存在する可能性が高いことに注意する必要があると述べている。S. maltophilia感染症は免疫正常者ではまれであるが,免疫不全者,慢性疾患のある症例では日和見病原体として認識されている[4]〜[8]。S. maltophiliaは健常人の口腔咽頭マイクロバイオームに存在することはほとんどないが,入院患者や囊胞性線維症患者の口腔咽頭からは,しばしば検出されると報告されている[7]。危険因子は過去の抗菌療法,中心静脈カテーテル,好中球減少症,化学療法,コルチコステロイド療法,長期入院,ICUへの入室,人工呼吸器,気管切開,悪性腫瘍,呼吸器疾患などが挙げられている[4]〜[8]。
自験例においては,喀痰培養結果が判明するまで肺炎球菌性肺炎の治療として,ペニシリンアレルギーのためレボフロキサシンを用いたが,後日にS. maltophiliaが検出され,同時感染と考えられた。Tammaら[9]によると治療法の選択はS. maltophilia分離株が持つ多数の抗菌剤耐性遺伝子と遺伝子変異によって難渋することがあるとしている。自験例においてS. maltophiliaはレボフロキサシンに感受性があり,投与を継続した。S. maltophilia感染症についてはNysら[8]はカルバペネム系はおおむね耐性であり,ST合剤またはフルオロキノロン系の使用により高い治癒率が得られるが,フルオロキノロン系に対する耐性の懸念があるとしている。自験例では入院後4日目まで解熱傾向になく,ウパダシチニブ長期投与による免疫不全の関与が考えられたが,ウパダシチニブ中止によって,免疫再構築症候群のような過剰な免疫反応が惹起された病態も想定された。リンヴォック®錠適正使用情報vol.3において,サイトカインシグナル伝達を阻害することによってCRPなどの炎症マーカーや発熱,倦怠感といった症状が感染症合併時に抑制される可能性があるため,特に症状の変化に注意が必要であるとしている[1]。自験例の細菌性肺炎の特徴としては,抗菌薬を開始しても4日目の胸部CTで新たな肺炎像が認められ,CRPもいったん下降しても再上昇がみられ,難治性と想定され,慎重に経過観察したが,以後は改善した。自験例のようにウパダシチニブの投与による細菌性肺炎の治療に際し,抗菌薬の感受性があっても,速やかな改善が得られない症例があることに留意すべきと考えられた。今後,ウパダシチニブの投与中に発症する細菌性肺炎について,症例の積み重ねが必要である。
利益相反:本主題に関して利益相反はない。
A 66-year-old female patient was treated with upadacitinib for rheumatoid arthritis at another medical center. The patient developed bronchopneumonia and presented to our hospital for emergency treatment. A urine test for Streptococcus pneumonia antigen was positive, and a sputum culture grew
Stenotrophomonas maltophilia, suggesting a concurrent infection. The patient was allergic to penicillin and was treated with levofloxacin. Fever persisted until the fifth day of hospitalization, and a CT scan of the chest showed a persistent pneumonia pattern, which subsequently improved. During treatment with upadacitinib, the development of pneumonia caused by resistant bacteria should be considered.
- A-CONNECT. https://a-connect.abbvie.co.jp/-/media/assets/pdf/products/rinvoq/clinical/research/proper_use_information3.pdf (2023年10月9日閲覧)
- 6歳から64歳までのハイリスク者に対する肺炎球菌ワクチン接種の考え方. https://www.kansensho.or.jp/uploads/files/guidelines/64haienlinenashi_230913.pdf (2023年12月7日閲覧)
- 熊坂利夫. 1 細菌性肺炎. Ⅶ 感染症. 蛇澤 晶,ほか,監修.非腫瘍性疾患病理アトラス 肺. 東京: 文光堂, 2022; 309-15.
- Pathmanathan A, et al. Significance of positive Stenotrophomonas maltophilia culture in acute respiratory tract infection. Eur Respir J 2005; 25:911-4.
- Brooke JS. Advances in the Microbiology of Stenotrophomonas maltophilia. Clin Micribiol Rev 2021; 34:e0003019.
- del Toro MD, et al. Clinical epidemiology of Stenotrophomonas maltophilia colonization and infection: a multicenter study. Medicine (Baltimore) 2002; 81: 228-29.
- Mojica MF, et al. Clinical challenges treating Stenotrophomonas maltophilia infections: an update. JAC Antimicrob Resist 2022; 4: dlac040.
- Nys C, et al. Clinical and Microbiologic Outcomes in Patients with Monomicrobial Stenotrophomonas maltophilia Infections. Antimicrob Agents Chemother 2019; 63: e00788-19.
- Tamma PD, et al. Infectious Diseases Society of America Guidance on the Treatment of AmpC β-Lactamase–Producing Enterobacterales, Carbapenem-Resistant Acinetobacter baumannii, and Stenotrophomonas maltophilia Infections. Clin Infect Dis 2022;74:2089-114.