藤原清宏
なにわ生野病院呼吸器内科(〒556-0014 大阪府大阪市浪速区大国1-10-3)
A case of spontaneous pneumomediastinum with pharyngodynia,dysphonia,
and chest pain
Kiyohiro Fujiwara
Department of Respiratory Medicine, Naniwa Ikuno Hospital, Osaka
Keywords:縦隔気腫,ブラ,咽頭痛,発声障害/pneumomediastinum, bulla, pharyngodynia, dysphonia
呼吸臨床 2023年7巻1号 論文No.e00162
Jpn Open J Respir Med 2023 Vol. 7 No. 1 Article No.e00162
DOI: 10.24557/kokyurinsho.7.e00162
受付日:2022年9月20日
掲載日:2023年1月10日
©️Kiyohiro Fujiwara. 本論文はクリエイティブ・コモンズ・ライセンスに準拠し,CC-BY-SA(原作者のクレジット[氏名,作品タイトルなど]を表示し,改変した場合には元の作品と同じCCライセンス[このライセンス]で公開することを主な条件に,営利目的での二次利用も許可されるCCライセンス)のライセンシングとなります。詳しくはクリエイティブ・コモンズ・ジャパンのサイト(https://creativecommons.jp/)をご覧ください。
症例:19歳,女性,演劇科の専門学校生。
主訴:胸痛,咽頭痛,発声障害。
家族歴:特記すべきことなし。
既往歴:数年前から気管支喘息発作時に吸入薬を近医で処方されていた。10カ月前に発熱のため,他医でSARS-CoV-2のRT-PCR検査を受け,COVID-19軽症と診断され,自宅療養で治癒した。
喫煙歴:なし。
現病歴:授業でダンスの練習を昼間に行ったところ,夕方になり,咽頭痛があり,発声時に痛みが増強し,さらに胸痛も出現し,当院に受診した。喘息発作はなかった。CTを直ちに撮影したところ,頸部(図1)において,咽頭後間隙に気腫を認めた。胸部CT(図2)において,気腫が気管支周囲,気管分岐部,気管周囲に広がつていることが確認された。左葉間肺動脈周囲に軽度の透亮像が認められ(図3),Macklinの説[1][2]のごとく,この部位の血管鞘に接する肺胞の破裂が原因と考えられた。右肺尖部において胸膜に接した局所的な薄壁の低吸収域を認め,ブラと診断されたが,その部位に気胸はみられなかった。
図1 当院入院時の頸部CT像
咽頭後間隙に気腫(矢印)を認める。
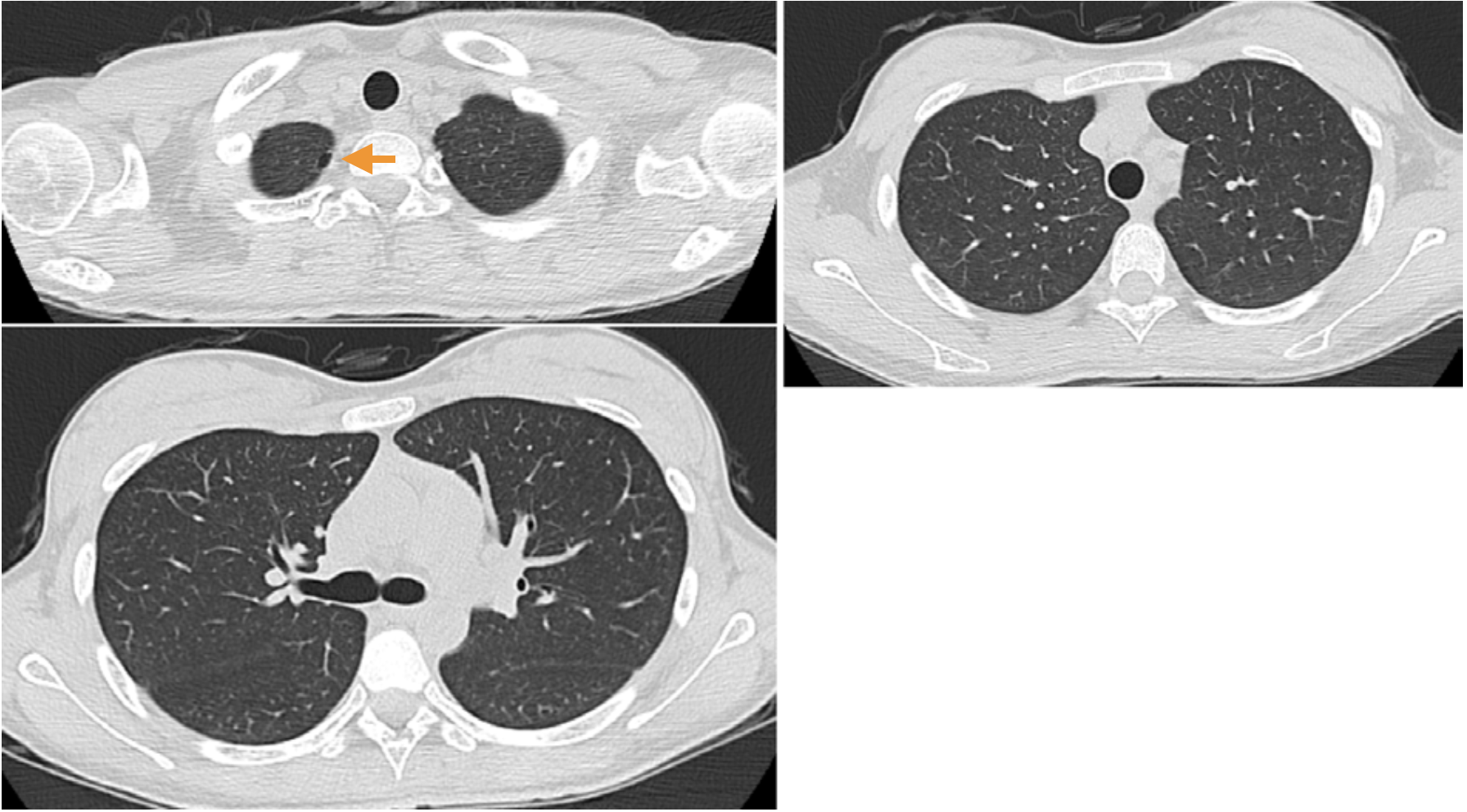
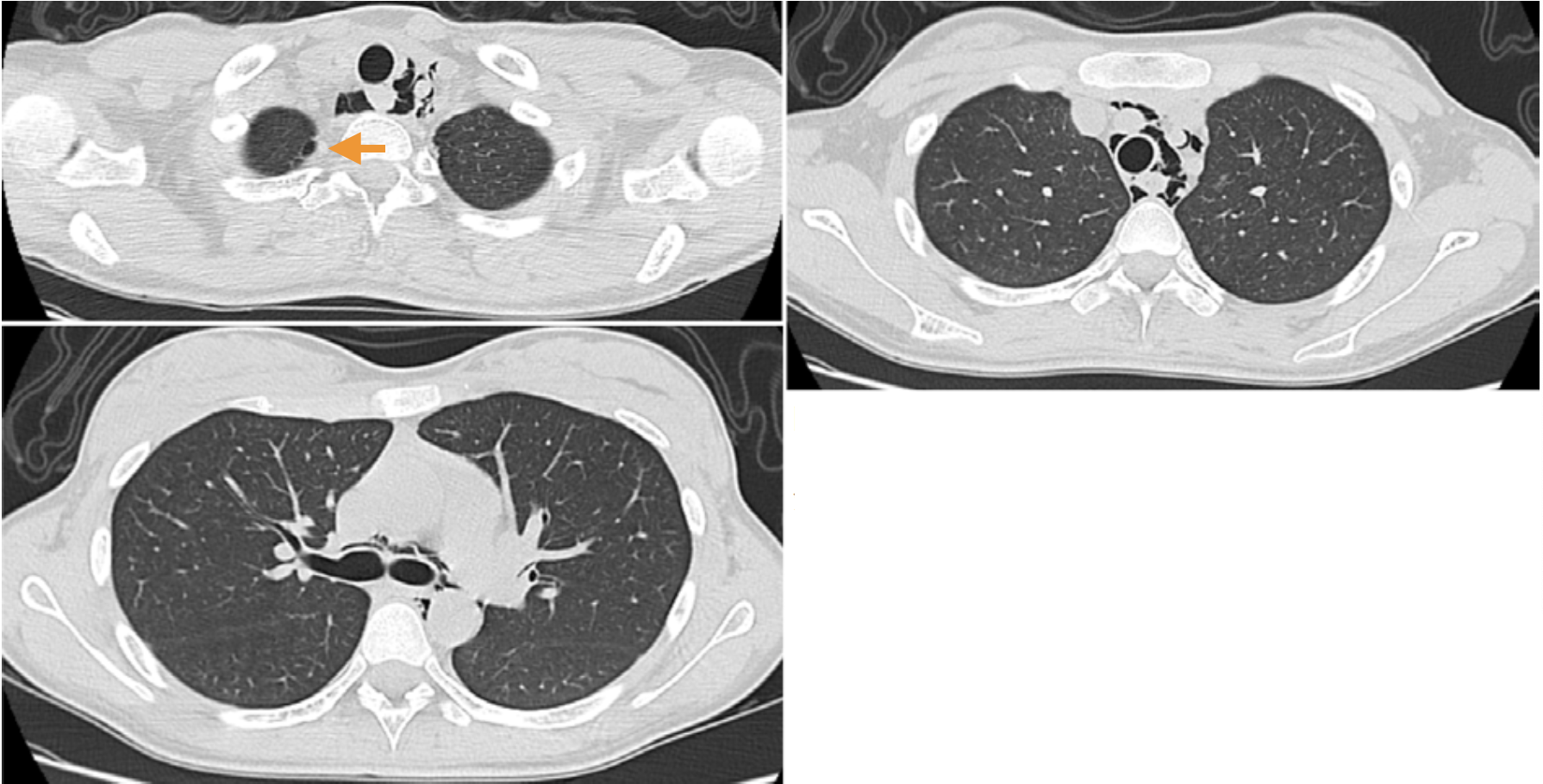 図2 当院入院時の胸部CT像
図2 当院入院時の胸部CT像 縦隔気腫を認める。右肺尖部にブラ(矢印)を認めるが,気胸はみられない。
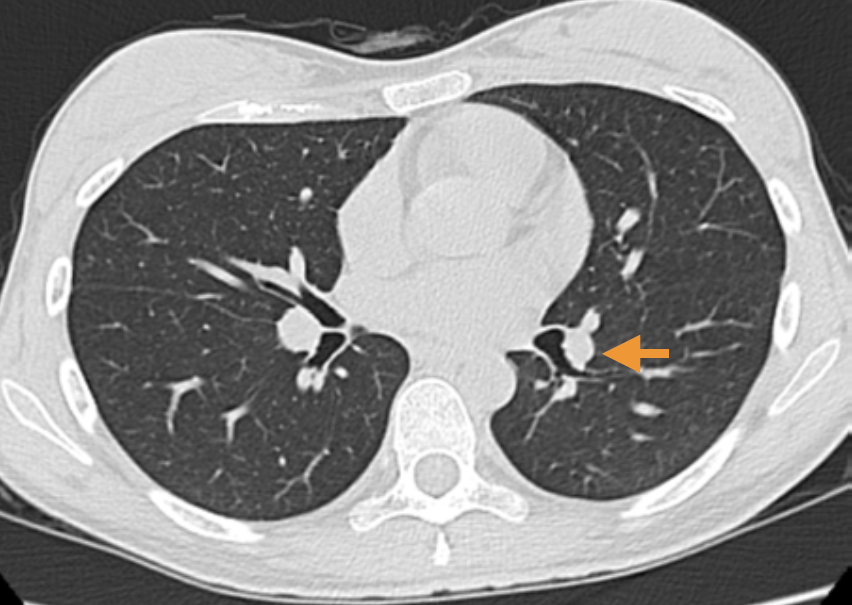
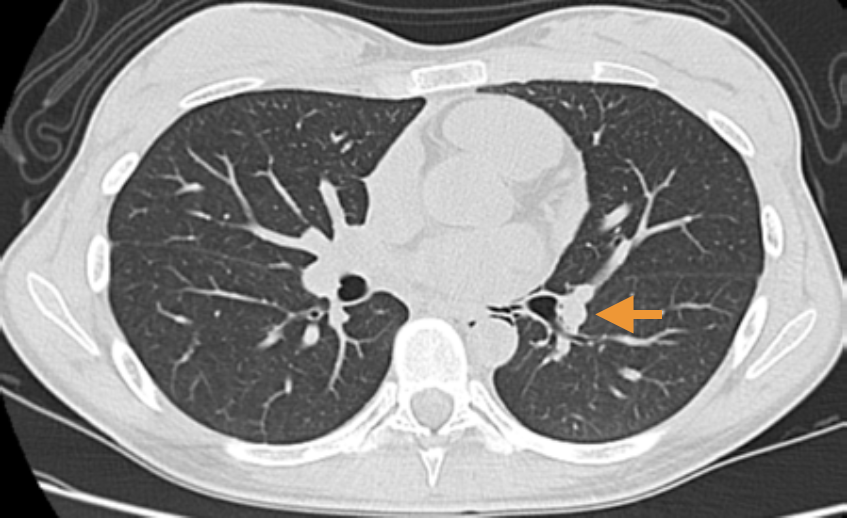 図3 当院入院時の胸部CT像
図3 当院入院時の胸部CT像 左葉間肺動脈に沿って,透亮像がみられる(矢印)。
入院時現症:身長151cm,体重41kg,BMI 18.0kg/m2(標準値22)。体温37.0℃,血圧110/64mmHg,脈拍66bpm整,SpO2 99%。心音,呼吸音異常なし。腹部平坦,軟,圧痛なし。
入院時検査所見:白血球数9500/μL,赤血球数416万/μL,血小板数40.5万/μL,AST 57U/L(10〜40),ALT 10U/L(5〜40),CRP 0.30mg/dLであった。鼻咽頭ぬぐい液の等温核酸増幅検査法によって,SARS-CoV-2 RNAは陰性であった。
入院後経過:経過観察のため入院とした。喉頭ファイバースコピー検査で声帯,咽頭後壁に異常所見はなかった。安静,絶食とし,補液を行った。縦隔気腫では抗菌薬投与は必要ではないと言及されていることが多いが,実地臨床では投与されていることが多く[3][4],自験例でも縦隔炎の予防として,細菌性肺炎の点滴では第一選択の1つであるセフトリアキソンを5日間にわたり投与した。胸部単純X線像では入院翌日に軽度の左縦隔気腫が認められていたが,入院5日目には縦隔気腫は消退していた。咽頭痛,胸痛,発声障害は徐々に改善し,入院5日目に食事を開始し,入院7日目に退院とした。縦隔気腫発症20日後のCT(図4)では気腫は消失しており,左葉間肺動脈周囲の透亮像も消失していた(図5)。なお,患者には右肺尖部にブラが存在し,気胸のリスクがあり,喫煙はしないように説明した。
図4 縦隔気腫発症20日目の胸部CT像
縦隔気腫は消失している。右肺尖部にブラ(矢印)を認める。
図5 縦隔気腫発症20日目の胸部CT像
左葉間肺動脈に沿ってみられた透亮像は消失している(矢印)。
縦隔気腫の発症年齢は20歳前後で男性に多く,やせ形体型が多い。その誘因として,運動,吹奏楽演奏,過度の発声,嘔吐などが挙げられるが,特に誘因を認めない症例も約半数を占める。本症例において縦隔気腫で最も疑われる要因としては,日中のダンスの練習で大声の発声が考えられた。Hamman[5]は,縦隔気腫における肺胞壁の破裂は健常人でも起こり得ることを示唆し,肺胞壁の先天的な脆弱性によると推測している。本症例は左葉間肺動脈の血管鞘に接する肺胞の破裂が考えられるが,その部位にブラが形成されていたかは不明であった。胸部CTにおいて肺血管鞘に沿った透亮像を初めて画像所見で報告したのは,1998年,Kanekiら[6]で,左S1+2の肺動脈の血管鞘に認めている。
胸部CT所見において縦隔気腫とブラについて言及している報告例は,検索した限りでは菅野ら[7]のみであった。縦隔気腫発症後,2年6カ月後に左気胸を発症し,術前の胸部CTで左肺尖部にブラを確認し,手術を行っていて,経時的にブラが形成され,最終的に自然気胸を併発したとし,肺胞が脆弱性を有していることが推察されたとしている。自験例でも縦隔気腫発症時に胸部CTで右肺尖部にブラが確認されていて,肺胞の脆弱性が示唆された。Iyerら[8]は63例の縦隔気腫症例のうち随伴性気胸を20例(32%)で認め,従来の報告より頻度が高いとしているが,既存の肺疾患として,間質性肺炎11例,気管支喘息9例,慢性閉塞性肺疾患5例などが含まれていることを指摘している。気胸症例のうち,14例は小さな気胸のため胸腔ドレナージを必要としなかったが,6例はドレナージを必要とし,そのうち2例は両側気胸のため,両側ともドレナージを行ったと報告している。また,手術を要したのは1例のみとしている。なお,Iyerら[8]の縦隔気腫症例で気胸発症時に胸部CTなど画像所見においてブラが形成されていたかについて記載はなかった。自験例は縦隔気腫発症8カ月前に軽症のCOVID-19に罹患していたが,経過中の画像所見はなく,COVID-19と縦隔気腫の因果関係は不明である。COVID-19で入院治療を要する症例で縦隔気腫や気胸が発症することは報告されており,その要因として,COVID-19によって肺嚢胞が形成することや人工呼吸が考えられている[9][10][11]。すなわち,COVID-19による微少循環系の血栓形成から限局性の虚血,壊死による肺囊胞の形成や人工呼吸で陽圧を加えることによる肺胞の破壊などの可能性が指摘されている[9][10][11]。自験例のような軽症であっても,COVID-19の後遺症として縦隔気腫や気胸が発症するかについて症例の集積が望まれる。
頸部・胸部CTは,少量の気腫でも確認が容易であり,積極的に行うべき検査である。Kanekiら[12]によると胸部単純X線像では,30%の縦隔気腫が見逃され,軽症例では胸部CTの必要性を述べている。胸部CTで肺血管鞘に接する肺胞壁の破裂が原因とする縦隔気腫においてMacklinの説[1][2]は,外傷による病態との鑑別に有用であるとMurayamaら[13]は述べている。上部消化管内視鏡,上部消化管造影,気管支鏡は,食道破裂や気管・気管支損傷の鑑別のため施行されることがあるが,これらの疾患は特徴的な臨床症状を呈し,病歴聴取により鑑別を行うべきと考えられる。Takadaら[3]は,重度の症状や炎症の徴候が検出されない限り,侵襲的検査なしで,患者を観察するだけで十分な場合があるとしている。Kouritasら[14]は,基礎疾患となる病状が疑われるか,臨床症状と過去の病歴によって確認されない限り,気管支鏡検査,食道鏡検査,食道造影は通常,必要はないとし,患者の以前の健康状態と出来事に関する詳細な情報は最も重要であるとしている。
縦隔気腫に対し,予防的に抗菌薬を投与する必要はないとされているが,実地臨床では予防的に投与されていることが多く,自験例でも投与した。Takadaら[3]は25例中19例(76%)に投与し,Al-Mufarrejら[4]は17例中10例(58.8%)に抗菌薬を投与していて,シプロフロキサシン,クリンダマイシン,モキシフロキサシン,ピペラシリン・タゾバクタム,セフェピム,メトロニダゾールを挙げていて,それらを組み合わせて用いたとしている。
A 19-year-old woman presenting with pharyngodynia, dysphonia, and chest pain was admitted to our hospital. Eight months prior, she had COVID-19. Computed tomography confirmed emphysema involving the retropharyngeal space and mediastinum, and air accumulation along the perivascular connective tissue of the left pulmonary artery. A bulla was detected in the right pulmonary apex; however, pneumothorax was absent. She received conservative management involving bed rest, fasting, and intravenous antibiotics and hydration. Her symptoms alleviated after 5 days, and she was discharged on day 7 of hospitalization.

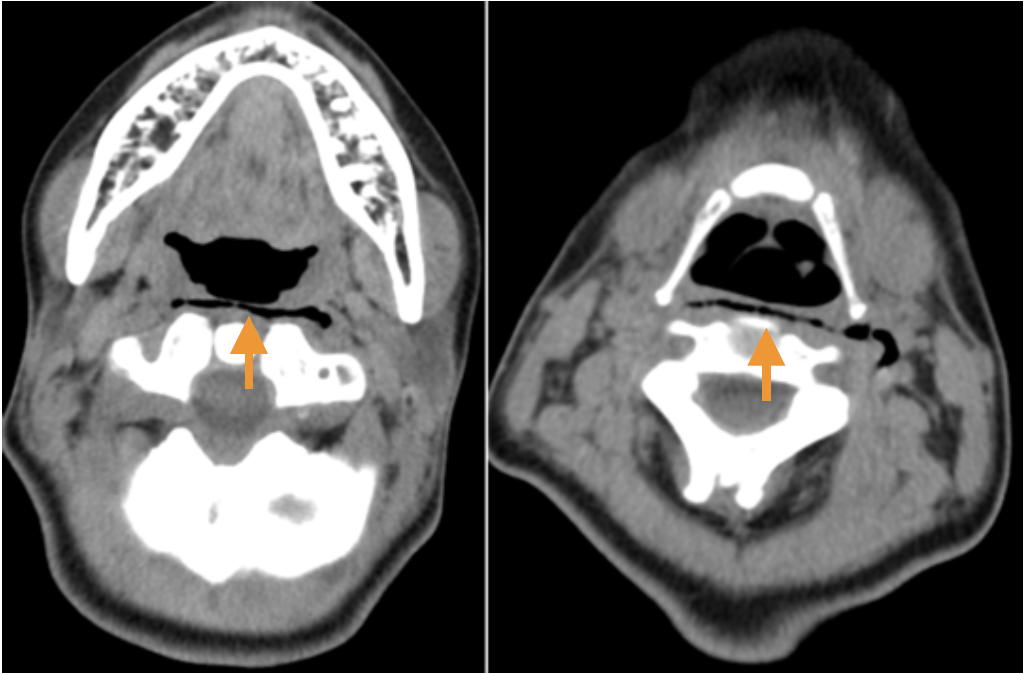
 図2 当院入院時の胸部CT像
図2 当院入院時の胸部CT像 図3 当院入院時の胸部CT像
図3 当院入院時の胸部CT像