【投稿/原著】COVID-19中等症へのバリシチニブを含む3剤併用療法の治療経過と予後不良因子の検討

山本実央,菅原麻莉,甲斐文彬,北川翔大,登坂瑞穂,石川利寿,岡安 香,河﨑 勉
横浜市立みなと赤十字病院呼吸器内科(〒231-8682 神奈川県横浜市中区新山下3-12-1)
Therapeutic course of baricitinib on COVID-19 moderate disease and prognosis
Mio Yamamoto, Mari Sugawara, Ayaaki Kai, Shota Kitagawa, Mizuho Tosaka, Toshihisa Ishikawa, Kaori Okayasu, Tsutomu Kawasaki
Respiratory Medicine, Yokohama City Minato Red Cross Hospital, Kanagawa
Keywords:COVID-19,バリシチニブ,在宅酸素療法,中等症/coronavirus disease 2019,baricitinib,home oxygen therapy,moderate disease
呼吸臨床 2023年7巻2号 論文No. e00165
Jpn Open J Respir Med 2023 Vol. 7 No. 2 Article No.e00165
DOI: 10.24557/kokyurinsho.7.e00165
受付日:2022年11月11日
掲載日:2023年2月13日
©️Mio Yamamoto, et al. 本論文はクリエイティブ・コモンズ・ライセンスに準拠し,CC-BY-SA(原作者のクレジット[氏名,作品タイトルなど]を表示し,改変した場合には元の作品と同じCCライセンス[このライセンス]で公開することを主な条件に,営利目的での二次利用も許可されるCCライセンス)のライセンシングとなります。詳しくはクリエイティブ・コモンズ・ジャパンのサイト(https://creativecommons.jp/)をご覧ください。
当院でデルタ株流行期のCOVID-19中等症IIに対し,バリシチニブ,レムデシビル,ステロイドの3剤併用療法を行った54例について後方視的に検討した。全入院期間における死亡率は11.1%であった。年齢と喫煙歴,バリシチニブ投与7日目のFiO
2と血液中リンパ球数,発症から入院までの日数は死亡率と有意な関連を認めた。入院時の血液中リンパ球数,バリシチニブ投与当日と7日目のFiO
2,7日目の血清LDは,退院時の在宅酸素療法の有無と有意な関連を認めた。併用薬や投与のタイミングについては,今後もさらなる検討が必要である。
2019年12月に中華人民共和国湖北省武漢市で初めて検出されたとされるSARS-CoV-2は,世界各地に蔓延し流行を繰り返している[1]。
厚生労働省の「新型コロナウイルス感染症(COVID-19)診療の手引き第5.0版」[2]では,COVID-19中等症IIの治療法としては,肺の浸潤影が拡大進行するなど急速に増悪する場合はステロイドを早期に使用すべきであり,さらに抗ウイルス薬としてレムデシビルの使用も考慮することが推奨されていた。
バリシチニブ(baricitinib)は炎症や免疫機能に関わるサイトカインの免疫活性化シグナル伝達において,重要な役割を果たすJanus Kinase(JAK)を阻害する。JAKには4つのサブタイプ(JAK1,JAK2,JAK3,TYK2)があり,バリシチニブはJAK1およびJAK2活性を阻害する。これにより,シグナル伝達兼転写活性化因子のリン酸化および活性化を抑制してシグナル伝達を阻害し,免疫反応の過剰な活性化を抑制すると言われている[3]。バリシチニブは,COVID-19の重症例で起こるインターロイキン-2,-6,-10,インターフェロンγ,granulocyte-macrophage colony-stimulating factorなどのサイトカインの活性化を抑制し,酸素化を改善することが報告され,抗炎症効果が期待された[4][5][6]。その後国際共同第3相臨床試験「ACTT-2試験」においてCOVID-19に対するバリシチニブの有効性および安全性が確認され[7],2021年4月に厚生労働省は適応追加を承認した。「COV-BARRIER試験」においても,標準療法にバリシチニブを上乗せした治療への有効性が評価されている[8]。今回我々は,COVID-19中等症II患者へのバリシチニブ,レムデシビル,ステロイドの3剤併用療法の治療経過と予後不良因子について後方視的に検討を行った。
2021年4月1日から2021年8月31日のデルタ株流行期に当院にCOVID-19の中等症II以上で入院し,バリシチニブ,レムデシビル,ステロイドの3剤併用療法を行った患者61例のうち,軽快し軽症を診療する病院に転院となり,データの追跡が困難であった7例を除いた54例を対象とした(図1)。方法は,診療録に基づき,患者背景,有害事象,臨床所見と予後との関係,臨床所見と退院時の在宅酸素療法導入の有無との関係について後方視的に検討した。
 図1 解析対象
図1 解析対象
重症度について,厚生労働省の「新型コロナウイルス感染症(COVID-19)診療の手引き第5.0版」[2]に従って,SpO2 93%以下かつ酸素投与が必要な症例を中等症IIと定義した。薬剤の投与量としては,バリシチニブはestimated glomerular filtration rate(eGFR)≧ 60mL/min/1.73m2の症例は4mgで開始し,30 ≦eGFR<60mL/min/1.73m2の症例は2mgに減量し,最長14日間使用した。レムデシビルは初日に200mg,2日目以降は100mgの点滴投与を行った。ステロイドはデキサメタゾン6.6mgの点滴投与,一部でステロイドパルスとしてメチルプレドニゾロン1gの3日間の点滴投与が行われた。また呼吸理学療法として,一般病棟・集中治療室いずれも腹臥位呼吸療法,背面解放を積極的に行っていた。重症の急性呼吸促迫症候群において死亡率低下が報告されている体位法で[9],厳格なプロトコルはないものの,可能な範囲でなるべく長時間腹臥位または座位でテーブルに伏臥位になり背面解放を行った。当院での集中治療室の入室基準は6L/分リザーバーマスクでSpO2 93%以下の症例で検討し,集中治療室入室後の呼吸状態で人工呼吸管理への移行が症例ごとに検討された。
呼吸状態の指標は,ACTT-2試験で用いられたNIAID Ordinal Scale(OS)を修正して用いた[7]。具体的には,OS5はfraction of inspired oxygen(FiO2)<0.4(鼻カニューラ1~4L/分,オキシマイザー1~2L/分),OS6はFiO2≧0.4(オキシマイザー3〜7L/分,フェイスマスク5~8L/分,リザーバーマスク6~15L/分),OS7は侵襲的人工呼吸あるいはExtracorporeal Membrane Oxygenation(ECMO)の使用とした(表1)。また,CT上の肺野病変は,Huangらの基準のスコアリング方法[10]を用いて2名の呼吸器内科医が同時に画像を供覧し,協議の上でスコアリングをした(表2)。
表1 NIAID OS#
 (文献[7]より一部改変引用)
(文献[7]より一部改変引用)
表2 CTスコアリング方法
 (文献[10]より一部引用)
(文献[10]より一部引用)
統計学的解析には統計ソフトStatcel4 software,OMS Publishing Inc. Saitama,Japanを用いた。背景因子の測定値は平均値(±標準偏差)または中央値(四分位範囲)で表示した。患者背景および合併症の比較にはUnpaired t-test(両側検定),Mann-Whitney U-test(両側検定)またはFisher’s exact probability test(両側検定)を用い,有意水準5%で検討した。本研究は,当院の自主臨床研究審査委員会によって承認され(承認番号No.2021-27),ヘルシンキ宣言に従って実施された。
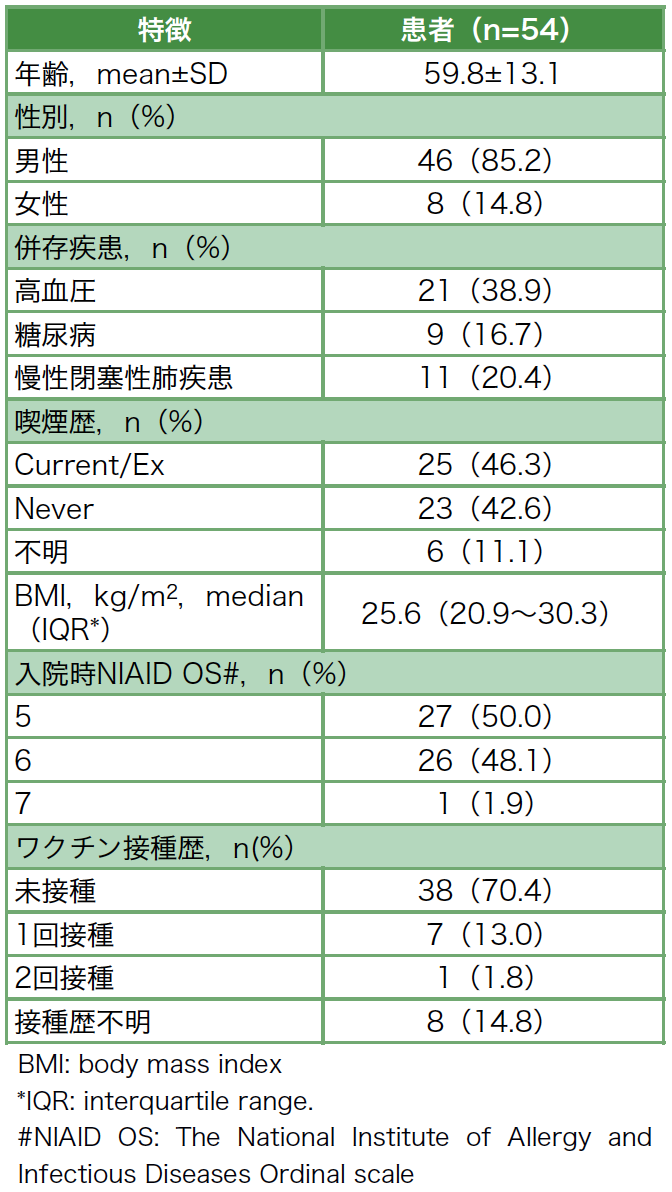
男性が46例,女性が8例,年齢の中央値は59.8(47〜73)歳であった。喫煙歴のある症例は25例であった。入院時のNIAID OSは5が27例,6が26例,7が1例であった。ワクチン接種歴は,未接種38例,1回接種7例,2回接種1例,不明8例であった(表3)。
薬剤の投与量や期間について,バリシチニブは4mgで開始した症例が52例,2mgで開始した症例が2例であった。投与期間は7日間未満が4人,7日間が16人,8〜14日間が34人であった。レムデシビルは5日間が40例,7日間が2例,10日間が12例であった。ステロイドはデキサメタゾン6.6mgの投与が53例,1例のみステロイドパルスとしてメチルプレドニゾロン1gの3日間の投与が行われた。また,血栓症予防のためのヘパリン皮下注射は主治医の判断により,50例に投与された。その他2例はもともと併存疾患で内服していたdirect oral anticoagulantの継続,2例は抗血栓薬が未投与だったが,理由は不明だった。
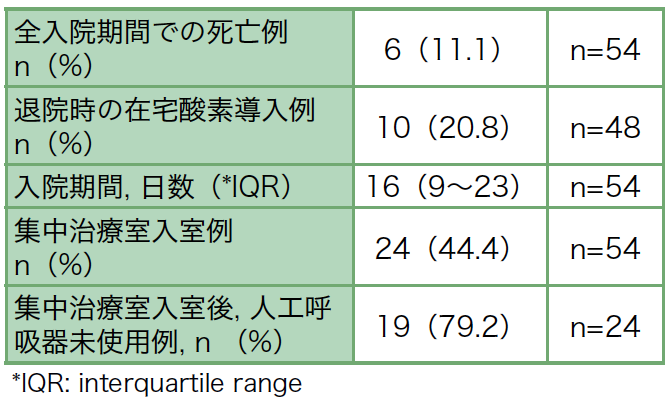
本検討での最終転帰を退院やリハビリ転院時とすると,生存が48例(88.9%),死亡が6例(11.1%)であった。退院または死亡までの入院期間は16(9〜23)日間であった。入院後経過中に24例が集中治療室へ入室し,5例が人工呼吸管理を要した(表4)。残りの30例のうち3例はADL不良や家族希望にて集中治療室入室の適応外であった。今回の観察期間中,当院では感染管理から高流量鼻カニューラやNon-invasive Positive Pressure Ventilationを使用した症例はなく,残りの19例はリザーバーマスク投与までで対応可能であった。人工呼吸管理を要した5例のうち4例は改善し,1例が死亡した。人工呼吸管理を要した期間の中央値は7(6〜19)日間であった。うち2例は自宅退院,2例はリハビリテーション目的に転院となった。軽快にて退院できた48例の中で42例が自宅退院,リハビリテーション目的の転院が6例であった。また,10例が退院や転院時に在宅酸素療法の導入を要した。
表4 入院後の経過
有害事象としては6例(11.1%)で経過中に感染症の合併がみられ,3例が尿路感染症,肺炎と憩室炎と原因不明の菌血症が1例ずつだった。いずれも抗菌薬投与で改善し,感染症が原因で死亡する症例は認めなかった。
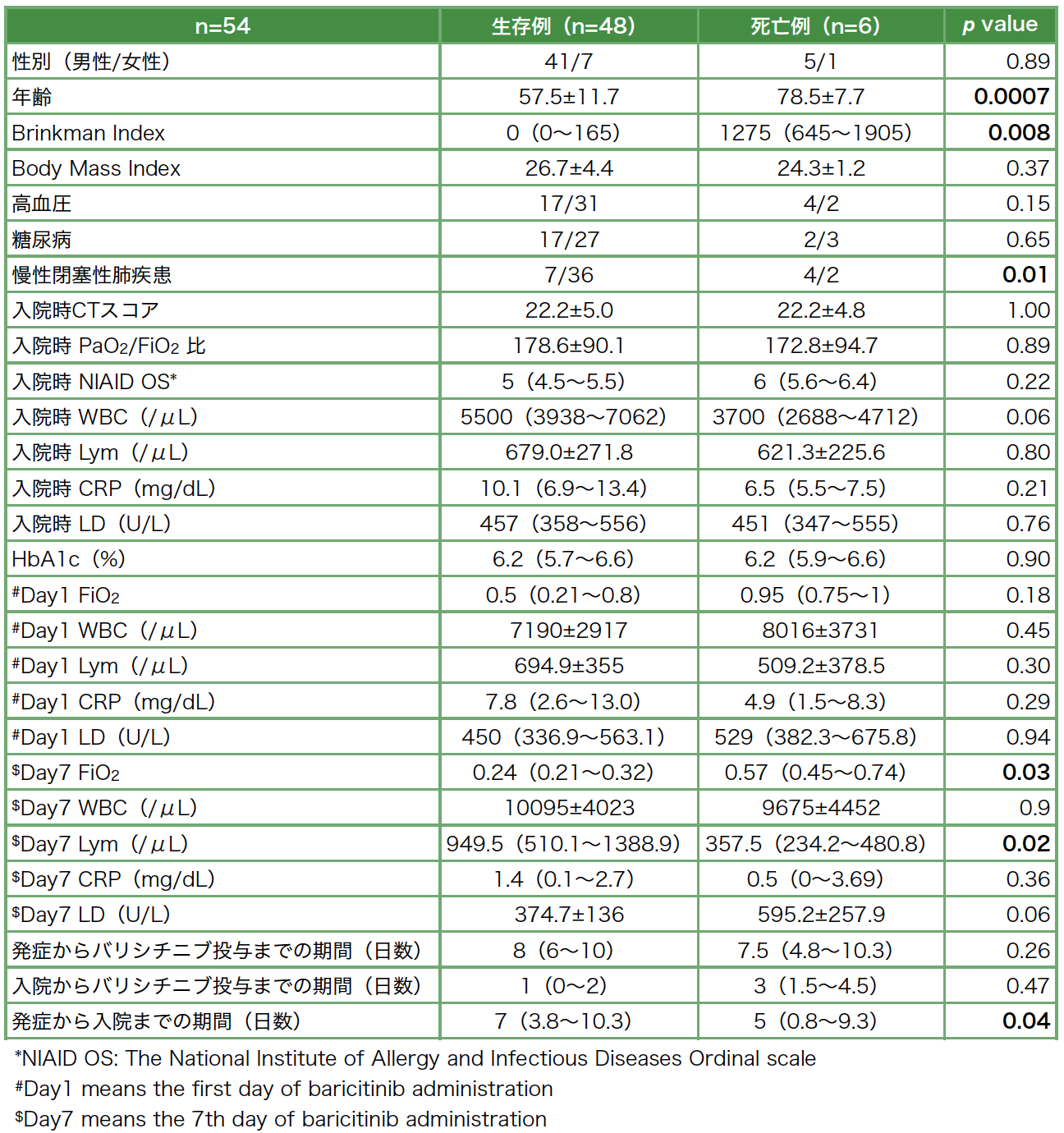
死亡例に有意に認められた背景因子として高齢,重喫煙歴,慢性閉塞性肺疾患の合併が挙げられた。生存例の平均年齢は,57.5(±11.7)歳に対し,死亡例の平均年齢は,78.5(±7.7)歳と有意に高齢だった(p=0.0007)。Brinkman Indexにおいても生存例の中央値は,0(0〜165)であるのに対し,死亡例の中央値は1275(645〜1905)と有意に高値であった(p=0.008)。また,バリシチニブ投与7日目のFiO2は,生存例が0.24(0.21~0.32),死亡例が0.57(0.40〜0.74)と死亡例で高値であった(p=0.03)。バリシチニブ投与7日目の血液中のリンパ球数は,生存例で949.5(510.1〜1388.9)/μL,死亡例で357.5(234.2〜480.8)/μLと死亡例で有意に低値であった(p=0.02)。入院時のCTスコアは両群で差がなかったが,入院時NIAID OSでは統計学的有意差はなかったものの死亡例で高値を示した。また,死亡例で発症から入院までの期間が5(0.8〜9.3)日と生存例の7(3.8〜10.3)日と比較して有意に短かった(p=0.04)(表5)。
表5 臨床情報と予後との関連
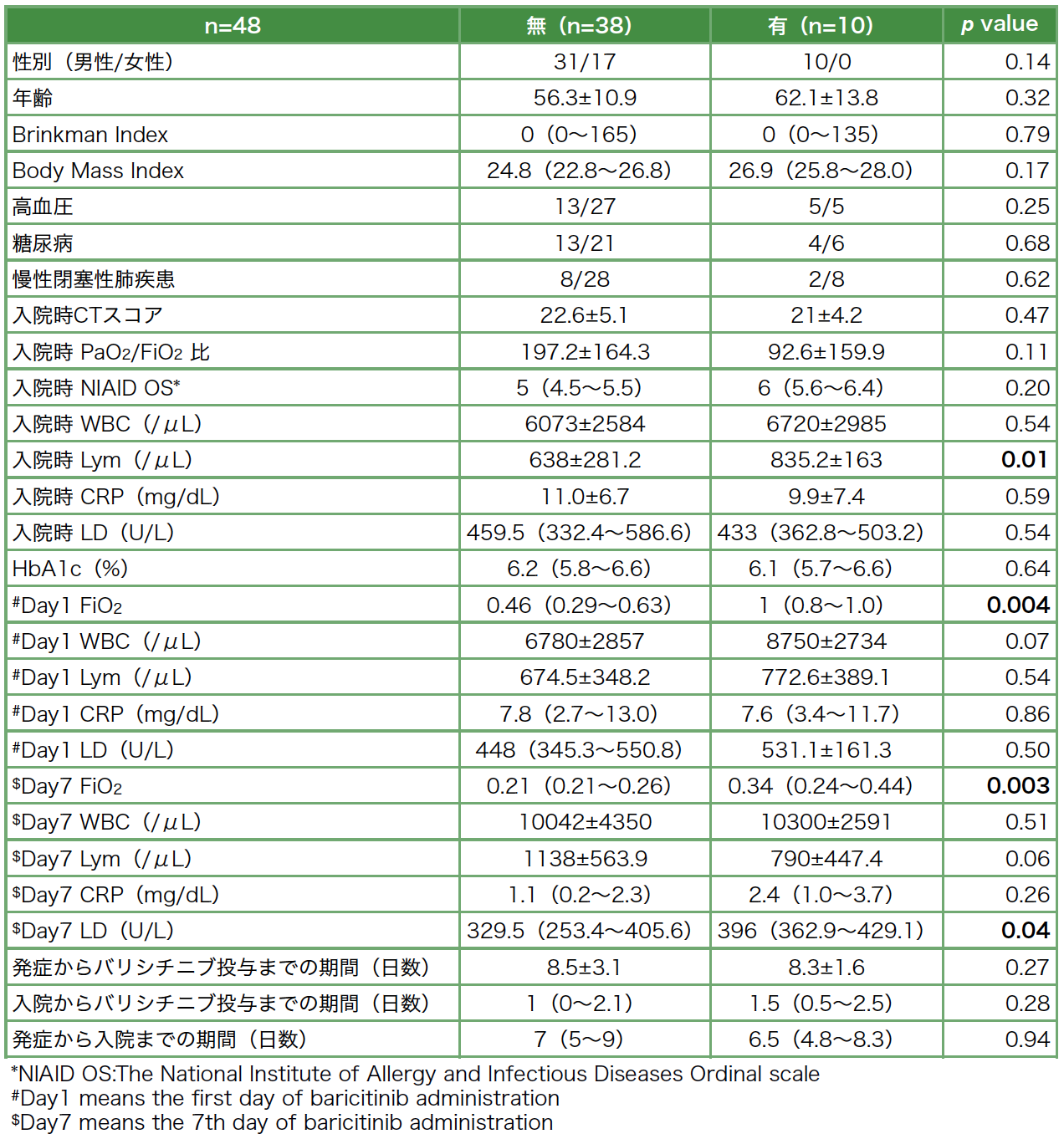
また退院時の在宅酸素療法導入の必要性について,バリシチニブ投与当日のFiO2は在宅酸素導入が不要の群では0.46(0.29〜0.63)であるのに対し,在宅酸素導入を要した群では1.0(0.8〜1.0)と有意に高値であった(p=0.004)。バリシチニブ投与7日目のFiO2においても,在宅酸素導入が不要の群が0.21(0.21〜0.26)であったのに対し,導入群では0.34(0.24〜0.44)と有意に高値を認めた(p=0.003)。またバリシチニブ投与7日目の血清LDは在宅酸素導入が不要の群が,329.5(253.4〜405.6)U/Lであったのに対し,導入群は396(362.9〜429.1)U/Lと有意に高値であった(p=0.04)。一方で,年齢や喫煙歴,入院時CTスコアについては退院時の在宅酸素療法導入との関連は認めなかった(表6)。
表6 臨床情報と退院時の在宅酸素導入の関連
当院でCOVID-19中等症IIに対し,バリシチニブを使用した54例について後方視的に検討を行った。死亡に関連した患者背景因子として高齢と重喫煙者,慢性閉塞性肺疾患の合併が挙げられた。また,バリシチニブ投与7日目でも酸素化不良,血液中リンパ球数が低値の症例,発症から入院が短期間の症例は予後不良であった。また酸素化の改善については,バリシチニブ投与開始時,7日目ともに酸素化不良例,7日目の血清LDが高値の症例は退院時により在宅酸素導入を要した。本検討のように7日目時点での臨床情報を検討した報告は我々が文献を検索した限りはこれまでに認めなかった。
COVID-19関連死のリスクとして高齢,BMI高値,糖尿病や慢性閉塞性肺疾患の既往,喫煙者が挙げられている[11]。本検討においても高齢と重喫煙者,慢性閉塞性肺疾患は有意に死亡リスクが高く,治療に難渋する可能性があると考えられた。
バリシチニブ投与は侵襲的な機械換気の必要性や28日時点での死亡といった臨床状態の悪化のリスクを減らす可能性があると報告されている[12]。本検討では,集中治療室に入室した症例は24例でそのうち19例(79.2%)がリザーバーマスクまでの酸素投与にて人工呼吸管理を免れた。一方で、背景因子として高齢と重喫煙者,慢性閉塞性肺疾患の合併や,バリシチニブ投与7日目の酸素化不良,血液中リンパ球数が低値の症例,発症から入院が短期間の症例は予後不良であった。またバリシチニブ投与開始時,7日目ともに酸素化不良例,7日目の血清LDが高値の症例は退院時により在宅酸素療法導入を要した。以上より,予後不良とされる背景因子があり,酸素化不良が入院時から持続する症例には併用薬や投与のタイミングについて今後のさらなる検討が必要である。
また,COV-BARRIER試験において全身性ステロイド,レムデシビルに加えてバリシチニブを併用した治療群では28日時点での全死亡率は8%,60日時点での全死亡率は10%との報告がある[8]。当院の検討では,28日時点での死亡率が9.3%とやや高かった。しかし,死亡した6例のうち,3例は80歳以上の高齢者で背景に認知症を認めていた。また重度の慢性閉塞性肺疾患,間質性肺炎の基礎疾患を1例ずつ認めていた。以上の背景もあり,5例は人工呼吸管理を含めた侵襲的な処置は希望されなかった。また,人工呼吸管理を要した1例は70歳で生存例と比較すると高齢で,高血圧や慢性閉塞性肺疾患を合併しており,予後に影響した可能性があると考えられた。
発症や入院からバリシチニブ投与までの期間については,死亡や在宅酸素療法導入の有無に関連はなかったが,発症から入院までの期間については,死亡例でより短いという結果であった。これについては悪化の進行が速い症例はバリシチニブ投与下においても予後不良な重症例の可能性があると考えられた。
バリシチニブは,特にOS5~6の症例では死亡率低下を認めるとメタ解析の報告がある[13]。バリシチニブ開始時に高流量酸素を必要とした症例はその後も改善に乏しく,回復しても退院時に在宅酸素療法導入になりやすかった。経過中に高流量酸素を必要としている症例は在宅酸素療法導入の可能性も視野に入れる必要があると考えられた。
バリシチニブによる有害事象として感染症の合併が見られたが,治療により改善し,抗菌薬との併用で忍容性は良好と考えられた。
今回の検討にはさまざまな限界がある。単施設の後ろ向きの観察研究で対照群を設定できなかったこと,バリシチニブの投与基準はOS5以上ではあったが主治医判断であったこと,死亡した6例のうち2例はバリシチニブの投与期間が4日と6日と短く,バイアスになっている可能性があることが挙げられる。また,本検討は2022年4月から2022年8月の第4〜5波の時期でワクチン接種対象者がまだ限られていた時期だった為,ワクチン接種による効果の評価は困難である。さらに年齢の差が大きく,他の因子についてはより大規模な検討が望まれる。
本検討では中等症IIのCOVID-19に対してのバリシチニブ投与症例の予後,退院時の在宅酸素療法導入の必要性に関連する因子について検討した。高齢と重喫煙者,慢性閉塞性肺疾患の合併や,高流量酸素を入院時から持続して必要とする症例は治療に難渋する可能性があり,併用薬や投与のタイミングについて今後もさらなる検討が必要である。
謝辞:COVID-19重症症例の診療にご尽力頂いている横浜市立みなと赤十字病院集中治療部のスタッフに深謝致します。
利益相反の有無:開示すべき利益相反はない。
Clinical evidence of the janus kinase inhibitor baricitinib, which was added in April 2021 as a treatment for coronavirus disease 2019 (COVID-19), has been accumulated. To evaluate the clinical course of the combination therapy of baricitinib, remdesivir, and corticosteroid on COVID-19 moderate disease in practice, we retrospectively reviewed 54 patients diagnosed with COVID-19 moderate disease II, who were admitted to our hospital and received baricitinib, remdesivir, and corticosteroid. Age, smoking history, FiO
2 and blood lymphocyte count on day 7 of baricitinib administration were significantly associated with mortality. Blood lymphocytes on admission, FiO
2 on days 1 and 7 of baricitinib administration, and serum LD on day 7 were significantly associated with the need for home oxygen therapy at discharge. Especially for patients with moderate COVID-19 with severe oxygenation, the choice of the anti-inflammatory drug as a combination therapy and the timing of administration require further discussion.
- Wu Z, et al. Characteristics of and important lessons from the coronavirus disease 2019 (COVID-19) outbreak in China: Summary of a report of 72 314 cases from the Chinese Center for Disease Control and Prevention. JAMA. 2020; 323: 1239-42.
- 厚生労働省. 新型コロナウイルス感染症(COVID-19)診療の手引き第5.0版. 2021.
- Shi JG, et al. The pharmacokinetics, pharmacodynamics, and safety of baricitinib, an oral JAK 1/2 inhibitor, in healthy volunteers. J Clin Pharmacol. 2014; 54: 1354-61.
- Titanji BK, et al. Use of baricitinib in patients with moderate and severe COVID-19. Clin Infect Dis. 2021; 72: 1247-50.
- Cantini F, et al. Beneficial impact of baricitinib in COVID-19 moderate pneumonia; multicenter study. J Infect. 2020; 81: 647-79.
- Rodriguez-Garcia JL, et al. Baricitinib improves respiratory function in patients treated with corticosteroids for SARS-CoV-2 pneumonia: an observational cohort study. Rheumatology. 2021; 60: 399-407.
- Kalil AC, et al. Baricitinib plus remdesivir for hospitalized adults with Covid-19. N Engl J Med. 2021; 384: 795-807.
- Marconi VC, et al. Efficacy and safety of baricitinib for the treatment of hospitalised adults with COVID-19 (COV-BARRIER): a randomised, double-blind, parallel-group, placebo-controlled phase 3 trial. Lancet Respir Med. 2021; 9: 1407-18.
- Guérin C, et al. Prone positioning in severe acute respiratory distress syndrome. N Engl J Med. 2013; 368: 2159-68.
- Huang G, et al. Timely diagnosis and treatment shortens the time to resolution of coronavirus disease (COVID-19) pneumonia and lowers the highest and last CT scores from sequential chest CT. AJR Am J Roentgenol. 2020; 215: 367–73.
- Williamson EJ, et al. Factors associated with COVID-19-related death using OpenSAFELY. Nature. 2020; 584: 430-6.
- Kramer A, et al. Janus kinase inhibitors for the treatment of COVID-19. Cochrane Database Syst Rev. 2022; 13; 6: CD015209.
- Zhang X, et al. The efficacy and safety of janus kinase inhibitors for patients with COVID-19: A living systematic review and meta-analysis. Front Med. 2022; 8: 800492.

 図1 解析対象
図1 解析対象 (文献[7]より一部改変引用)
(文献[7]より一部改変引用) (文献[10]より一部引用)
(文献[10]より一部引用)