【投稿/症例報告】経過観察により診断し得た,てんかん発作に伴い発症した神経原性肺水腫の1例

河合満月*,小髙英達**,髙橋 晋**,黒川博一**
**秋田赤十字病院臨床研修センター(〒010-1406 秋田県秋田市上北手猿田字苗代沢222-1)
**同 呼吸器内科
Neurogenic pulmonary edema associated with epileptic seizure diagnosed by clinical observation
Mizuki Kawai*, Hidesato Odaka**, Susumu Takahashi**, Hirokazu Kurokawa**
*Center for Medical Education and Training, Akita Red Cross Hospital, Akita
**Department of Respiratory Medicine, Akita Red Cross Hospital, Akita
Keywords:神経原性肺水腫,てんかん,経過観察/neurogenic pulmonary edema, epileptic seizure, observation
呼吸臨床 2020年4巻9号 論文No.e00111
Jpn Open J Respir Med 2020 Vol. 4 No. 9 Article No.e00111
DOI: 10.24557/kokyurinsho.4.e00111
受付日:2020年8月11日
掲載日:2020年9月14日
©️Mizuki Kawai, et al. 本論文はクリエイティブ・コモンズ・ライセンスに準拠し,CC-BY-SA(原作者のクレジット[氏名,作品タイトルなど]を表示し,改変した場合には元の作品と同じCCライセンス[このライセンス]で公開することを主な条件に,営利目的での二次利用も許可されるCCライセンス)のライセンシングとなります。詳しくはクリエイティブ・コモンズ・ジャパンのサイト(https://creativecommons.jp/)をご覧ください。
経過観察により診断し得た,てんかん発作に伴った神経原性肺水腫の1例を報告する。症例は39歳女性。てんかん発作を繰り返しており,意識消失で救急搬送された。胸部CTで両肺にconsolidationとすりガラス状の濃度上昇がみられ,神経原性肺水腫を疑った。酸素投与の上で経過観察したところ,10時間後の胸部X線写真は著明に改善し,診断を確信した。てんかん発作に伴った神経原性肺水腫は稀だが,短期間での改善が特徴的であり,経過観察することで診断につながる場合がある。
肺水腫は心原性と非心原性に区別されるが,病初期は診断的薬物治療を開始することも多い。非心原性である神経原性肺水腫(neurogenic pulmonary edema:NPE)は中枢神経系疾患に伴って発症する[1]。てんかん発作に伴ったNPEは稀であるが,短期間で改善する特徴を持つ[1]。診断的薬物治療を開始するか,改善を期待して経過観察するべきか,コンセンサスはない。経過観察により診断した,てんかん発作に伴ったNPE例を報告する。
患者:39歳,女性。
主訴:意識消失。
既往歴:32歳~若年性ミオクローヌスてんかん。
家族歴:てんかんの家族歴なし。
喫煙歴:10本/日×9年間(21〜29歳まで)。
現病歴:20XX-7年から若年性ミオクローヌスてんかんで通院中だった。バルプロ酸ナトリウム600mgを内服していたが,てんかん発作が出現していた。20XX年某日,入浴中に意識消失し,救急搬送された。救急隊接触時,顔面水没はなく,浴槽に半身が浸かっている状態であった。搬送時は意識清明であったが,non-rebreather mask 6L/min下でPaO2 68.4 Torrと低酸素血症を認めた。胸部CTで肺水腫像の指摘あり,精査加療目的に入院した。
入院時現症:身長158.0cm,体重46.0kg。GCS;E4V5M6。体温36.8℃。血圧108/75mmHg。脈拍92/min。呼吸数20/min。SpO2 98%(non-rebreather mask 6L/min)。頭頸部;口腔内,耳孔からの水漏出はなし。頸静脈怒張なし。胸部;心音整,心雑音聴取せず。両肺でcoarse cracklesを聴取。起坐呼吸なし。四肢;下腿浮腫なし。神経学的異常所見なし。
心電図:洞調律,心拍89/min,軸偏位なし,ST変化なし。
心臓超音波検査:三尖弁逆流I〜II°。駆出率72%,明らかな壁運動異常なし。心囊液貯留なし。下大静脈径15mm,呼吸性変動あり。
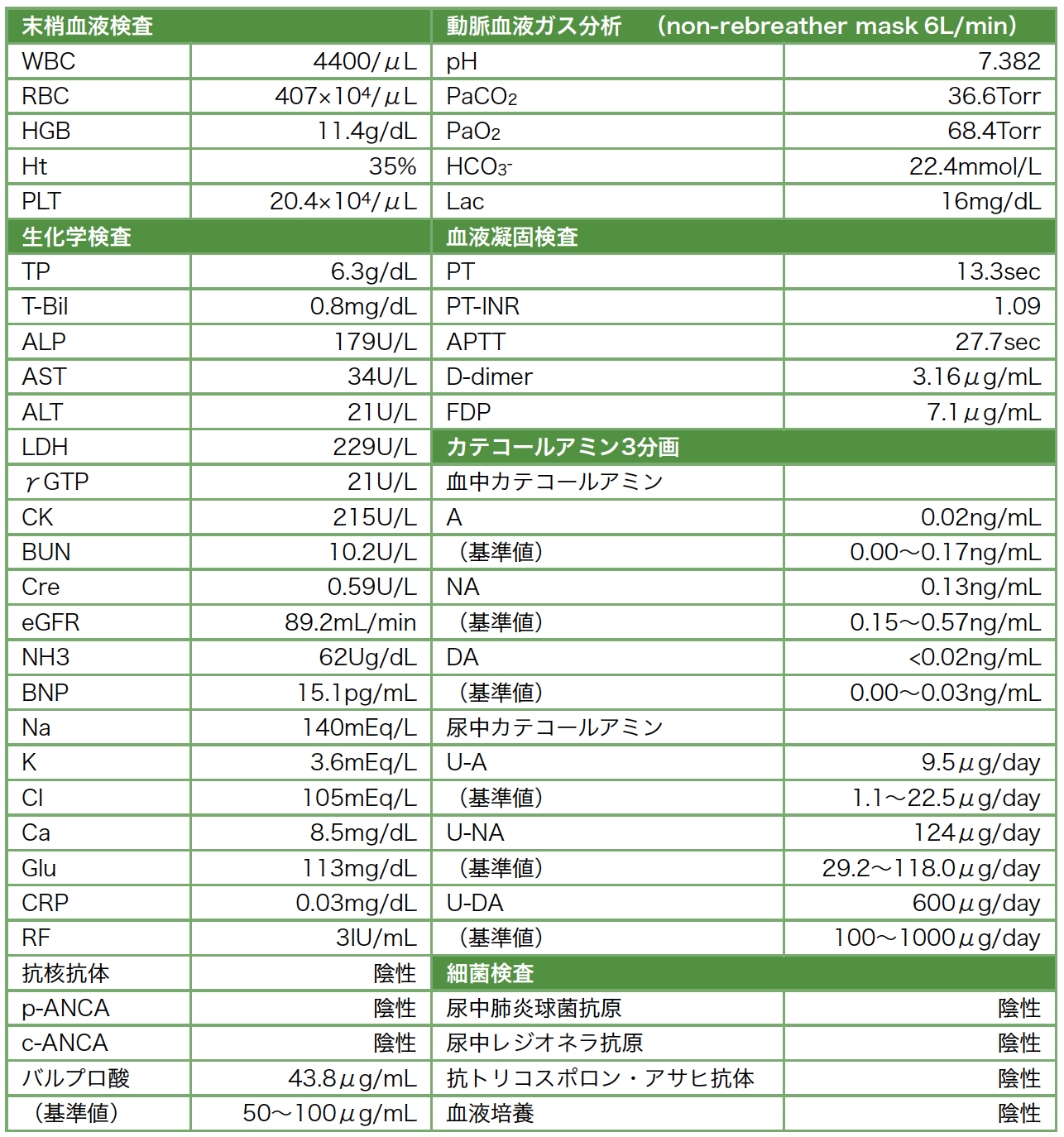
胸部X線写真(図1):両肺野にびまん性浸潤影あり。
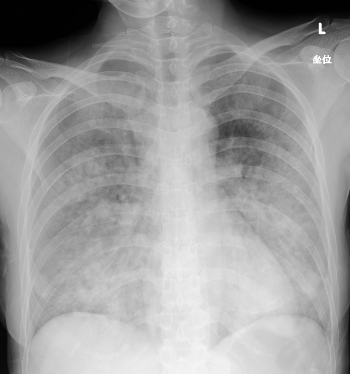
図1 入院時胸部X線写真
両肺のびまん性浸潤影を認める。
頭部CT:頭蓋内病変なし。
胸部CT(図2):気道内に液体貯留なし。両肺に比較的濃厚なconsolidation,あるいはすりガラス状の濃度上昇が斑状に分布しており,肺水腫像を示していた。濃厚なconsolidationは両肺とも背側優位に認め,胸水や心拡大はなかった。
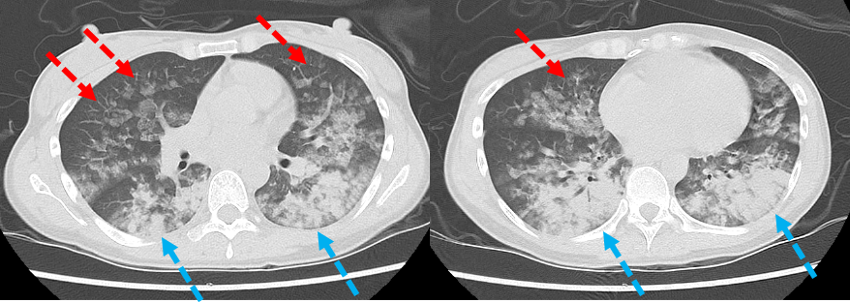
図2 入院時胸部CT
気道内に液体貯留なし。両肺に比較的濃厚なconsolidation(青矢印),あるいはすりガラス状の濃度上昇(赤矢印)が斑状に分布しており,肺水腫像を呈している。濃厚なconsolidationは両肺とも背側優位に認め,胸水や心拡大はない。
入院時検査(表1):non-rebreather mask 6L/min下でPaO2 68.4 Torrと低酸素血症を認めた。炎症反応やBNPの上昇はなかった。また,約10時間後にカテコールアミン分画測定を行ったところ,尿中アドレナリンが軽度上昇していたが,血中カテコールアミンの上昇はみられなかった。膠原病マーカーや各種抗体も陰性だった。血液培養含め細菌の検出はなかった。
気管支鏡検査(図3):右中葉より血性の肺胞洗浄液が得られた。細胞診(パパニコロウ染色,×400倍)では洗浄液の組織球にヘモジデリンの貪食像がみられた。また,一般細菌,抗酸菌,真菌の検出はなかった。
表1 入院時検査所見
図3 気管支鏡検査所見
気管支は軽度発赤しており,毛細血管がやや目立ち,漿液性の分泌物が散在している(a,b)。明らかな浮腫や狭窄はない。右中葉より血性の肺胞洗浄液(c)が得られている(回収率73%(110/150mL),細胞数184×104/mL,好中球76%,リンパ球3%,好酸球1%,マクロファージ20%)。細胞診(パパニコロウ染色,×400倍)では洗浄液の組織球にヘモジデリンの貪食像を認めている(d;黒矢印)。
入院後の臨床経過:意識消失はてんかん発作によるものを,肺水腫はてんかん発作を繰り返していた状況から神経原性肺水腫を第1に考えた。酸素化の改善が見え始めていたこともあり,酸素投与のみで経過観察をした。10時間後の胸部X線写真で透過性は著明に改善していた(図4)。第2病日に気管支鏡検査を施行し,右中葉から血性の気管支肺胞洗浄液を得た。診断を確信し,経過観察を続けた。その後も自然改善が続き,第8病日に退院した。第20病日に施行した胸部CT(図5)では陰影は完全に消失していた。てんかん発作は,ラモトリギン25mgを追加したところ,発作の出現なく経過した。
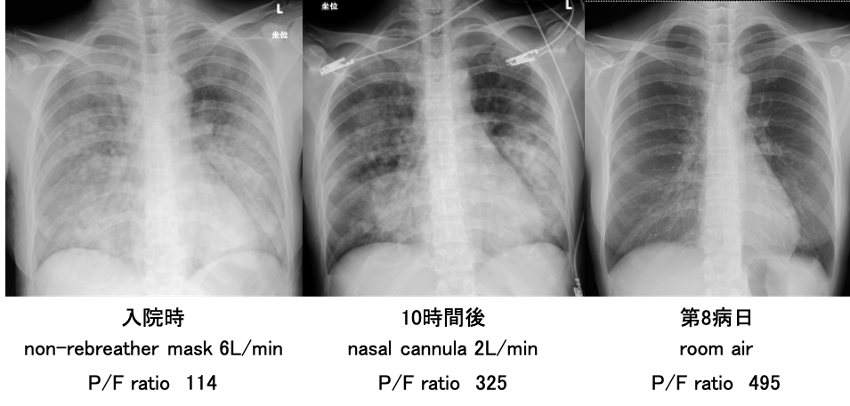
図4 入院後経過
酸素投与のみでの経過観察で,短時間で酸素化は改善し,10時間後の胸部X線写真で透過性は著明に改善している。P/F比も入院時は114だったが10時間後には325になっている。
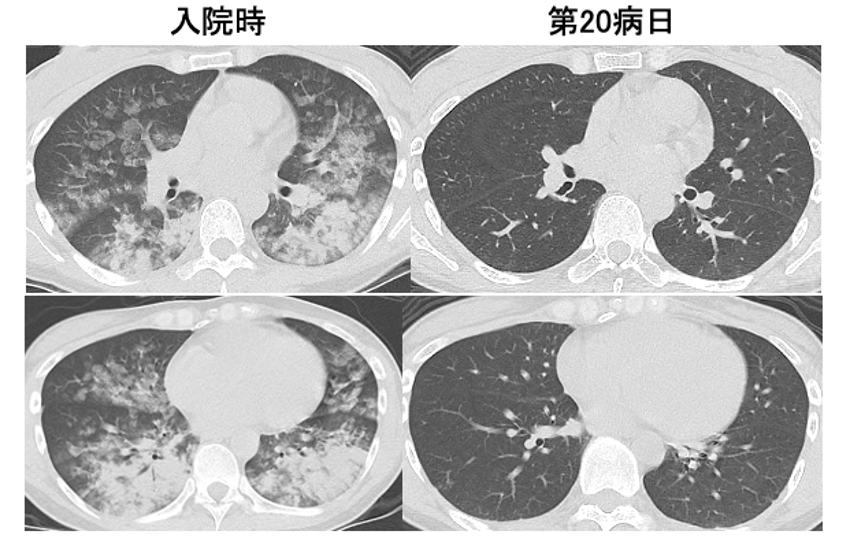
図5 胸部CTの経過
入院時にみられた浸潤影は第20病日のCTでは完全に消失している。
肺水腫は心原性と非心原性に臨床的に区別される。非心原性の1つであるNPEは中枢神経系の急性障害による重度のストレスが誘因で引き起こされる急性呼吸窮迫の状態と定義される[2]。NPEの要因は,エンテロウイルス関連脳幹脳炎(621/828例)や頭蓋内出血(136/828例)が多い[2]。
てんかん発作に伴い発症するNPEは稀である(8/828例)[2]。1908年,ShanahanがはじめてNPEを報告したときの原疾患がてんかん発作であった[1][2][3]。以後,調べた限りでは2020年8月現在,約60例の報告しかない。本症例では若年性ミオクローヌスてんかんの背景があり,関連を疑った。
NPEの発症機序は以下の推測がある。交感神経系の著明な亢進および血中のカテコールアミンの上昇によって全身の血管収縮が起こり,体循環から肺循環へ血液が流入する。結果,肺高血圧を来し,肺毛細血管静水圧が上昇する血行動態異常が機序の1つである[4]。さらにノルエピネフリンによる直接的な神経性血管透過性亢進の機序も関与している[4]。本症例では10時間後の血中カテコールアミンは上昇しておらず,交感神経系の関与は証明できなかった。しかし,気管支肺胞洗浄液が血性であったことは神経性血管透過性亢進の病態が存在していたことを示唆する。
NPEの診断基準は確立されておらず,除外診断になる[2][3][5]。鑑別診断で最も問題となるのは嚥下性肺炎である[1][3]。本症例では,溺水や嚥下性肺炎を背景とした急性呼吸窮迫症候群(acute respiratory distress syndrome:ARDS),心原性肺水腫が鑑別に挙げられた。溺水は,水漏出なく,胸部CTでも気道内に液体貯留がないことから否定的と結論された。誤診として多い嚥下性肺炎を背景としたARDSは臨床経過が1〜3週間にわたる[5]。一方でNPEは臨床経過が1〜3日と短期間である[5]。NPEである本症例では10時間後には著明に自然改善を得られていた点がARDSとの最大の違いであった。心原性肺水腫は胸部CTで右側優位の胸水,中枢側優位の陰影分布,気管支血管束の肥厚が特徴的である[6]。本症例では末梢まで斑状な陰影分布が特徴的で,胸水や気管支血管束の肥厚は見られなかった。またBNP,心臓超音波検査,心電図の結果からも心原性肺水腫は否定的であった。
NPEの治療は原疾患の治療と並行し,実際には心原性を想定した利尿剤や強心剤,血管透過性亢進の病態を想定したステロイドの投与が開始されることが多い[7]。感染の合併が疑われた時は抗菌薬も併用されている[1][3][5]。また呼気終末陽圧換気療法(positive endexpiratory pressure ventilation:PEEP)を付加する人工呼吸管理も行われている[2][5]。ただ,PEEPは肺酸素化能の改善に有効であるが,同時に頭蓋内圧の上昇と体血圧低下から脳灌流圧の著明な低下を招いて病態を悪化させる可能性があり[4],その付加は注意すべきである。てんかん発作に伴ったNPEは,これまでの報告では,診断された後は薬物治療が行われずに自然改善していた[7][8]。本症例ではすでに酸素化が改善しつつあり,過去の報告を参考に薬物投与もPEEPの付加も行わなかった。そのためより明確にてんかん発作に伴ったNPEと診断でき,その後の改善にもつながった。
NPEは低酸素やアシドーシスによって病態が重症化する[9]。本症例では低酸素に対して速やかに酸素投与を行ったことが,NPEの重症化の回避に寄与したと思われる。加えててんかん発作では交感神経の過緊張状態が一過性である[3]ことも短期間での自然改善につながった要因と推察される。
嚥下性肺炎と誤診されている可能性がある点は,呼吸器内科医としても注意すべき点である。てんかん発作に伴った肺水腫像をみた際は,経過観察をすることで神経原性肺水腫の診断につながる場合があり,報告した。
本論文の要旨は,日本内科学会東北支部主催 第219回東北地方会で発表した。
利益相反:開示すべき利益相反はない。
In clinical practice, pulmonary edema is classified as cardiogenic or non-cardiogenic. However, it is not always possible to distinguish between the two. Therefore, various drug treatments, such as antimicrobial agents, diuretics, and steroids are often used as diagnostic treatments.
We report a case of neurogenic pulmonary edema after an epileptic seizure, diagnosed by observation. A thirty nine year old woman with a history of juvenile myoclonic epilepsy was admitted to the emergency room for loss of consciousness. Computed tomography of the chest showed consolidation and spotty ground glass opacities in both the lungs. Her clinical course suggested that the pulmonary edema occurred after epileptic seizures. Hence we administered oxygen without drug therapy. Ten hours after admission, radiographic examination of her chest showed significant improvement, and therefore we confirmed the diagnosis as above. Neurogenic pulmonary edema occurring after epileptic seizures is rare. Because the most significant feature of this disease is the marked improvement in a short period of time, observation, as the first line of treatment, may lead to the diagnosis.
- 土居寿孝, ほか. てんかん発作に続発した一過性の肺水腫の1例. 心臓. 1988; 20: 197-203.
- Finsterer J, et al. Neurological perspectives of neurogenic pulmonary edema. Eur Neurol. 2019; 81: 94-101. doi: 10.1159/000500139.
- 深堀 隆, ほか. てんかん発作に伴い繰り返し発症した神経原性肺水腫と思われる1例.呼吸. 1997; 16: 660-3.
- 西脇公俊, ほか. 神経原性肺水腫と肺血管透過性亢進. 現代医学. 2009; 56: 469-75.
- Najim MS, et al. Neurogenic pulmonary edema following a seizure: A case report and literature review. Case Rep Neurol Med. 2019; 2019: 6867042. doi: 10.1155/2019/6867042.
- 後藤昭彦, ほか. ARDSと心原性肺水腫の系統的鑑別診断. LUNG. 2018; 26: 67-71.
- 長 勇, ほか. てんかん発作に伴った神経原性肺水腫の1例.日呼吸会誌. 2002 ; 40:817-21.
- 坂上公太, ほか. てんかん発作を契機に発症した神経原性肺水腫の一例.呼吸. 2014; 33: 1034-35.
- 河内文雄, ほか. 神経原性肺水腫. 呼吸. 1987; 6: 362-8.